ELEONORA R. CUNTO 1, ÁNGEL M. COLQUE 2, MARÍA PAULA HERRERA 3, VIVIANA CHEDIACK 1, MARÍA INÉS STANELONI 4, PABLO A. SAÚL 1
1 Hospital de Infecciosas Francisco J. Muñiz, Buenos Aires, 2 Complejo Médico Churruca Visca, Buenos Aires, 3 Instituto Médico de Alta Complejidad, Salta, 4 Hospital Italiano de Buenos Aires, Argentina
Resumen Las infecciones graves de piel y partes blandas presentan una elevada morbimortalidad y requieren un complejo tratamiento quirúrgico. Su incidencia anual está estimada en 0.3 a 5 casos por 10 000 personas. Los agentes etiológicos más comunes son Streptococcus pyogenes, Staphylococcus aureus, anaerobios y bacilos Gram negativos. El diagnóstico precoz y el tratamiento oportuno, tanto empírico antibiótico como quirúrgico, determinan el pronóstico. Existen nuevas opciones terapéuticas para estas infecciones, especialmente las producidas por gérmenes multirresistentes. Un enfoque terapéutico multidisciplinario es fundamental para su correcto manejo.
Palabras clave: celulitis, fascitis, miositis, diagnóstico, tratamiento
Abstract Severe skin and soft tissue infections present a high morbidity and mortality and require a complex surgical treatment. Its estimated annual incidence is 0.3 to 5 cases per 10 000 people. The most common etiologic agents are Streptococcus pyogenes, Staphylococcus aureus, anaerobes and gram-negative bacilli. A prompt diagnosis and the timely initiation of an empirical antibiotic scheme and repeated surgical debridement can avert a worrisome outcome. New therapeutic options are promising, especially for infections caused by multidrug resistant germs. A multidisciplinary approach is fundamental for the correct management of these conditions.
Key words: cellulitis, fasciitis, myositis, diagnosis, treatment
Dirección postal: Eleonora R. Cunto, Guido y Spano 46, 1824 Lanús, Provincia de Buenos Aires, Argentina
e-mail: eleonora1958@hotmail.com
• Las infecciones graves de piel y partes blandas son raras, pero potencialmente letales y a menudo requieren ingreso en cuidados intensivos.
• Su diagnóstico es problemático en la fase temprana porque las lesiones pueden parecer benignas. Se requiere alto índice de sospecha.
• El daño tisular frecuentemente es extenso y requiere cirugía precoz, amplia y luego reconstructiva en la mayoría de los pacientes y muchas veces los deja con una discapacidad permanente.
• Se debe priorizar la cirugía y el tratamiento antibiótico empírico inicial adecuado, ambos en forma precoz, y la rápida toma de decisiones de un equipo multidisciplinario experimentado.
Las infecciones graves de piel y partes blandas (IGPPB), también conocidas como necrotizantes, constituyen un grupo de entidades de elevada morbimortalidad y requieren un complejo tratamiento quirúrgico. Un esquema antibiótico inicial inapropiado puede asociarse con resultados clínicos adversos, mayor morbimortalidad, estadías hospitalarias prolongadas y altos costos 1, 2. Por todos esos motivos es importante establecer un diagnóstico microbiológico precoz.
Existen múltiples clasificaciones de las infecciones de piel y partes blandas: purulentas y no purulentas; leves, moderadas y graves; superficiales o simples, profundas o complicadas; necrotizantes o no necrotizantes. Pero, en su mayoría, son confusas y poco prácticas. Además, suelen ser retrospectivas porque el diagnóstico definitivo se realiza en el quirófano.
Una clasificación razonable de las infecciones de piel y partes blandas se basa en la ausencia o presencia de necrosis:
• Sin necrosis: impétigo, erisipela, celulitis, piomiositis, mordeduras, infecciones de herida quirúrgica, pie diabético, úlceras por presión
• Con necrosis: (i) celulitis necrosante, afecta predominantemente piel y tejido celular subcutáneo (fascia superficial), sin alcanzar la fascia muscular o profunda; (ii) fascitis necrosante, afecta la fascia superficial y la muscular; (iii) mionecrosis, afecta la masa muscular
La celulitis necrotizante es un proceso rápidamente progresivo, con necrosis extensa de los tejidos subcutáneos y la piel. Se pueden distinguir diversos síndromes clínicos diferenciados dependiendo del microorganismo causante específico, la localización anatómica de la infección y las condiciones predisponentes.
La fascitis necrotizante (FN) es una infección necrótica de piel y tejidos blandos que invade la fascia que recubre el compartimiento muscular.
La mionecrosis infecciosa es un proceso agudo que compromete músculos esqueléticos, sumamente tóxico, de progresión rápida y potencialmente fatal.
El tratamiento no difiere significativamente entre las entidades. Por ello, lo más importante es diferenciar precozmente estas infecciones graves –que requieren inmediato tratamiento quirúrgico y antibiótico– de un cuadro no grave que, en general, presenta buena evolución con tratamiento antibiótico y un simple drenaje. La Tabla 1 muestra las características de las IGPPB 3.
Este documento es el trabajo conjunto de miembros de la Sociedad Argentina de Infectología (SADI) y de la Sociedad Argentina de Terapia Intensiva (SATI), sobre enfoque, diagnóstico y tratamiento de IGPPB. Para su elaboración se realizó una búsqueda en Medline, Pubmed, Embase, Lilac`s, Ovid, Cochrane, etc. Se utilizaron palabras claves, en idioma español e inglés, para el período 1990-2018. Los trabajos analizados fueron guías, revisiones sistemáticas y series de casos.
Este documento forma parte de una actualización inter-sociedades y ha sido diseñado para colaborar con personal de la salud en el diagnóstico y tratamiento de pacientes con IGPPB. El documento está estructurado de la siguiente manera: 1. Epidemiología, 2. Métodos diagnósticos, 3. Tratamiento quirúrgico, 4. Tratamiento antibiótico empírico y dirigido, 5. Otros tratamientos adyuvantes, 6. Conclusiones.
Epidemiología
Si bien es difícil establecer la real incidencia anual de las IGPPB, en EE.UU. ha sido estimada en 0.3-5 casos por 10 000 personas 3-5. Se considera que un médico clínico se enfrentará con una al menos una vez durante su ejercicio profesional. La mortalidad de las IGPPB varía según la modalidad: se estima en 20 a 40% para las FN y alcanza hasta 80% para las miositis estreptocócicas 3.

Agentes etiológicos
Los gérmenes más frecuentes en personas inmunocompetentes son Streptococcus pyogenes y Staphylococcus aureus. En pacientes con puerta de entrada definida en piel, la incidencia de S. aureus es elevada. Un estudio multicéntrico realizado entre 2012 y 2014 en Argentina encuentra cerca del 55% de clones meticilino-resistentes en las infecciones pediátricas por S. aureus adquiridas en la comunidad 6.
Streptococcus grupo B, C y G son también habituales, principalmente en diabéticos. La emergencia de cepas de SAMR-CO y S. pyogenes resistentes a eritromicina dificulta la elección empírica del antibiótico 3.
Las tasas de meticilino-resistencia de SAMR-CO en nuestro medio oscilan entre el 42% y el 60-70%, el linaje circulante es ST5 SCC mec IVa, productor de Panton- Valentin leucocidina, una enzima capaz de inducir necrosis pulmonar, tisular y tromboflebitis. Según el Programa Nacional de Vigilancia de la Resistencia a los Antimicrobianos Argentina-WHONET, el S. pyogenes presenta 0% de resistencia a penicilina, 0.7% a clindamicina y 1.7% a eritromicina 7.
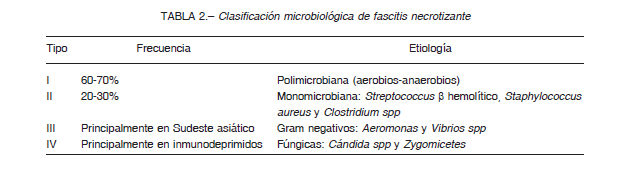
Las FN se clasifican según la microbiología en cuatro tipos, con características y pronóstico específico (Tabla 2). Los procesos necrotizantes profundos pueden ser mono- o polimicrobianos 5. En los procesos monomicrobianos, la patogenia está mediada en gran parte por toxinas (FN por S. pyogenes, FN por S. aureus, mionecrosis clostridial). En los procesos polimicrobianos se produce un sinergismo entre gérmenes aerobios y anaerobios. Los aerobios más frecuentes son enterobacterias, Streptococcus grupo A y S. aureus. Los anaerobios predominantes son Peptostreptococcus sp, grupo Bacteroides fragilis, Prevotella sp, Porphyromonas spp y Clostridium sp.
Existen factores predisponentes de las distintas formas de IGPPB con relevancia en el diagnóstico y el tratamiento tales como:
• Traumas penetrantes mayores o menores, inyectables, lesiones varicelosas, lesiones espontáneas relacionadas con patología colónica
• Lesiones de mucosa rectal, uretral, vaginal o gastrointestinal, por procedimientos externos o por cirugías
• Diabetes mellitus con enfermedad vascular periférica, neutropenia
Métodos diagnósticos
Clínica
Las manifestaciones clínicas clásicas de las FN son edema de partes blandas (75% de los casos), eritema (72%), dolor intenso (72%), sensibilidad (68%), fiebre (60%) y bulla o necrosis de piel (38%).
El dolor creciente que no guarda proporción con los hallazgos clínicos es el signo más importante y su inicio típicamente ocurre antes del shock o la disfunción del órgano. El dolor puede estar ausente o atenuado en pacientes que están recibiendo analgésicos, con estado mental alterado o con neuropatía diabética; en pacientes sometidos a cirugía, parto o trauma, el dolor puede ser atribuido al postoperatorio, al postparto o al trauma en sí.
A menudo, es difícil discernir entre un proceso grave y una celulitis. La sospecha debe ser alta en un paciente con infección de tejidos blandos cuyo estado general se deteriora rápidamente con fallas orgánicas. Hallazgos adicionales podrían conducir a un alto índice de sospecha: bullas, equimosis, crepitación, necrosis de piel y edema por fuera del área del eritema y anestesia cutánea. La crepitación es un signo característico pero tardío, presente en 18-30% de los casos. Aproximadamente un 50% de los pacientes se presenta en primera consulta sin manifestaciones clásicas, por lo cual es fundamental buscar signos precoces (dolor intenso, edema) y realizar un seguimiento asiduo (incluso horario) del paciente. La cirugía oportuna permitirá establecer el diagnóstico definitivo (Tabla 3).
Microbiología
Definir el tipo y la gravedad de las IGPPB es fundamental para la elección correcta de las muestras a obtener.
Las IGPPB complicadas requieren toma de muestras microbiológicas y hospitalización, especialmente si hay participación muscular o fascial, rápida progresión, signos de toxemia, diagnóstico o pronóstico dudoso, cirugía exploratoria (desbridamiento del tejido necrótico), o si el paciente no puede cumplir adecuadamente el tratamiento ambulatorio 8.

En infecciones no complicadas no se recomienda realizar hemocultivos, biopsia de piel o aspiración con aguja de forma rutinaria, excepto en pacientes con cáncer, compromiso sistémico, lesiones por inmersión, mordedura de animal, neutropenia o inmunodeficiencia celular grave 9. Se recomienda tomar muestras microbiológicas en pacientes que no responden al tratamiento empírico inicial contra S. pyogenes o S. aureus y en aquellos con infecciones de piel y partes blandas recurrentes.
Las muestras para cultivo se pueden tomar de lesiones purulentas o sometidas a cirugía y/o desbridamiento o drenaje guiado por imágenes. En los últimos años, el ultrasonido se ha destacado como herramienta de diagnóstico en infecciones de piel y partes blandas que guía el drenaje, la toma de muestra microbiológica e incluso la necesidad de cirugía 10.
En la celulitis, la punción aspiración con aguja fina tiene bajo rendimiento diagnóstico (20%) 11, a menos que se realice en el borde eritematoso de la lesión o en el punto de máxima inflamación. La mejor muestra para microbiología es la obtenida de la periferia de la lesión durante el procedimiento quirúrgico 3. Ambas muestras, la obtenida por aspiración con aguja y la quirúrgica, deben ser procesadas para tinción de Gram u otras en situaciones específicas (ejemplo Ziehl-Neelsen o calcofluor) y cultivadas en medios aeróbicos y anaeróbicos. La presencia de abundantes neutrófilos en el Gram sugiere infección piógena, aunque en la gangrena gaseosa pueden ser escasos debido a la destrucción producida por las toxinas de Clostridium perfringens. La rapidez del transporte y procesamiento adecuado de muestras es de gran importancia en la recuperación de microorganismos anaeróbicos. Las muestras de tejido profundo o de cirugía, si es posible, podrían incubarse en botellas de hemocultivo, lo que aumenta el rendimiento diagnóstico en infecciones con baja carga bacteriana. En pacientes inmunocomprometidos, es relevante obtener muestras microbiológicas, dadas las frecuentes manifestaciones inespecíficas. Los resultados de los hemocultivos y las pruebas serológicas basadas en la sospecha clínica pueden ser clave para el diagnóstico 12.
Cuando hay sospecha de micosis, además de los cultivos, la detección de antígenos puede ser de ayuda para un diagnóstico correcto. Las infecciones virales cutáneas deben sospecharse en pacientes con inmunodepresión celular, la mayoría causadas por virus herpes o del papiloma humano. En este caso, la serología específica y/o la identificación mediante reacción en cadena de la polimerasa contribuyen al diagnóstico.
Laboratorio
El laboratorio y las imágenes poco agregan al diagnóstico cuando la sospecha clínica de infección necrotizante es fuerte como para garantizar el tratamiento. Pero las características clínicas suelen ser poco marcadas para hacer un diagnóstico en casos dudosos. Además, éstas son raras y los médicos tienen experiencia limitada con estas infecciones graves que pueden requerir pruebas diagnósticas complementarias.
La leucocitosis (> 15 400/mm3) y la hiponatremia (< 135 mEq/l) han demostrado mejorar la sensibilidad del examen clínico. Los niveles de lactato > 6 mmol/l y sodio sérico < 135 mEq/l al ingreso han demostrado ser predictores independientes de mortalidad hospitalaria en infecciones necrotizantes.
En 2004, Wong y col. desarrollaron el puntaje LRINEC (indicador de riesgo para la puntuación de FN) para evaluar la probabilidad de FN mediante la combinación de los siguientes marcadores: glóbulos blancos, hemoglobina, sodio, glucosa, creatinina y proteína C-reactiva en suero.
En una evaluación prospectiva multicéntrica, el puntaje LRINEC mostró un bajo valor predictivo; un punto de corte mayor o menor de 6 no pudo discriminar entre aquellos con y sin altos niveles de citoquinas, shock séptico y riesgo de muerte 13. Además, el puntaje LRINEC puede estar elevado en otras infecciones musculoesqueléticas.
El índice de riesgo de gangrena de Fournier, aunque se muestra como un predictor de resultado en estudios retrospectivos, no ha demostrado ser mejor que el índice de comorbilidad de Charlson ajustado por edad.
Imágenes
La principal indicación de estudios de diagnóstico por imágenes es la duda diagnóstica y no debe retrasar la cirugía ante la sospecha clínica de IGPPB. Nunca debe descartarse una IGPPB si las imágenes son normales por la elevada tasa de falsos negativos.
La radiografía simple puede detectar presencia de gas en tejidos blandos, sugiriendo infección necrotizante, en aproximadamente un 25% de los casos. Para aquellos que pueden someterse a tomografía computarizada o resonancia magnética, ambas han demostrado ser útiles para aclarar las dudas diagnósticas. Una tomografía computarizada con contraste muestra participación de la fascia en la infección, es más específica para infección necrotizante que el LRINEC y la presencia de aire o edema 14.
En la resonancia magnética, los hallazgos por imágenes consistentes con un diagnóstico de infección necrotizante incluyen mayor intensidad de señal gruesa en T2 y áreas de intensidad de señal anormal en la fascia profunda. Esto es útil para distinguir infección necrotisante de no necrotisante cuando la tomografía computarizada y la radiografía simple no efectúan diagnóstico 15. Pero la cirugía no debe demorarse sujeta a la espera de una resonancia magnética.
El ultrasonido puede diferenciar abscesos de tejidos blandos. La rapidez y la posibilidad de hacerlo en unidad de emergencia lo hacen útil. Provee evidencia limitada y necesita ser complementado con datos adicionales.
Biopsia y anatomía patológica
El diagnóstico definitivo de infecciones necrotizantes se realiza en el acto quirúrgico. Muchas veces son necesarias pruebas previas a la cirugía. En tales casos, los cirujanos pueden ayudar al diagnóstico en la cabecera del paciente (o directamente en el quirófano), realizando una pequeña incisión en el área de máxima sospecha y examinando localmente en busca de signos de necrosis: secreción “como lavado de carne”, signo del dedo positivo (disección de los tejidos por el dedo sin resistencia), ausencia de sangrado, trombosis de vasos, tejidos de aspecto gris y opaco y falta de contracción muscular. También se puede enviar material para estudio microbiológico: presencia de leucocitos y gérmenes en el Gram indican infección. El uso de la biopsia podría ayudar en ciertos casos, pero la guía de la Sociedad de Enfermedades Infecciosas de América (IDSA) advierte contra la biopsia por congelación, debido a posibles falsos negativos 3, 16.
Tratamiento quirúrgico
Consideraciones generales
Las IGPPB son urgencias quirúrgicas/infectológicas, su pronóstico depende de las decisiones del cirujano y el intensivista: diagnóstico precoz, tratamiento quirúrgico temprano, antibiótico empírico, adecuado y rápido 3, 17-20.
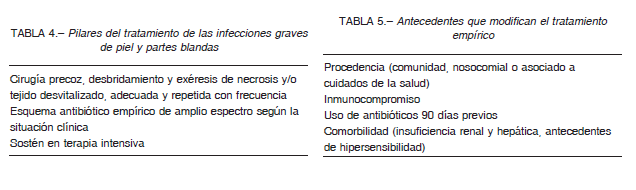
El tratamiento se apoya en tres pilares: cirugía, antibióticos y cuidados intensivos (Tabla 4). Es fundamental iniciar precozmente el tratamiento combinado (quirúrgico y antibiótico) para revertir el “ciclo vicioso” de infección grave que incluye producción de toxina y citoquinas, microtrombosis e isquemia y conduce a la necrosis tisular observada en las IGPPB 21.
Consideraciones quirúrgicas
El retraso y el incorrecto enfoque quirúrgico aumentan la morbimortalidad, por ello es muy importante el diagnóstico precoz 5, 17, 19, 22-26. Existe una progresión muy rápida de la necrosis de hasta 2-3 cm/hora 25.
La mortalidad disminuye si la cirugía es realizada dentro de 24 horas del diagnóstico. Este beneficio es más marcado si la intervención es aún más precoz, dentro de las 6 horas 27-29. Los principios del manejo quirúrgico de IGPPB son 3, 22, 26:
• Exploración quirúrgica precoz ante la sospecha clínica
• En cuadros graves como la mionecrosis clostridial, la estabilización hemodinámica comienza en guardia y/o terapia intensiva y se completa en quirófano
• Desbridamiento amplio con resección de áreas desvitalizadas y necróticas, hasta llegar al tejido vital y sangrante. La tasa de amputación (por extensión de la lesión) es del 15 al 72%. Un factor predictor de amputación es la diabetes mellitus 30, 31.
• La herida quirúrgica debe dejarse abierta, no realizar el cierre por primera intención
• Control diario por cirugía para detectar progresión de la necrosis (alrededor del 50% de los pacientes requiere nuevas cirugías). Es frecuente que se requieran desbridamientos repetidos (cada 24-48 horas) hasta que no se observen áreas de necrosis en la exploración quirúrgica.
Un paciente típico es sometido a 3-4 cirugías de desbridamiento 22, 23, 30.
Tratamiento antibiótico empírico y dirigido
Debido que es difícil determinar el cuadro especifico, se recomienda un tratamiento antibiótico de amplio espectro que cubra todas las posibles etiologías 3, 19, 21. Tener en cuenta que el tratamiento empírico se modifica según los antecedentes del caso (Tabla 5).
Una vez recibido el resultado de microbiología se debe ajustar el tratamiento de acuerdo al germen y a su sensibilidad a antibióticos, para disminuir el riesgo de emergencia de resistencia antibiótica.
El tratamiento antibiótico debe cubrir cocos Gram positivos (S. pyogenes, S. aureus, incluyendo el resistente a meticilina), bacilos Gram negativos aerobios y anaerobios 3, 17, 21.
El S. aureus meticilino resistente de la comunidad (SAMR-CO) se ha convertido en el principal agente etiológico de infecciones de partes blandas de la comunidad y es un agente emergente en FN (17-39% según distintos estudios), por lo que el tratamiento empírico debe considerarlo 3, 17, 32-35. Se recomienda la clindamicina, en forma empírica, en síndrome de shock tóxico o FN.
En pacientes con IGPPB y antecedentes de terapéutica con sanguijuelas o trauma en agua dulce (Aeromonas) o agua salada (Vibrio vulnificus), especialmente si están inmunocomprometidos (particularmente pacientes con cirrosis), es conveniente incluir otro antibiótico en la cobertura empírica, por ejemplo ciprofloxacina. En sospecha de Aeromonas, algunos autores recomiendan cefepime, por registro de resistencia a quinolonas 30, 36, 37 (Tabla 6).
Importancia del agregado de clindamicina
En el tratamiento empírico inicial de las IGPPB con síndrome de shock tóxico o FN, se debe tratar de incluir siempre un inhibidor de la síntesis proteica como clindamicina debido a varias razones 3, 5, 17, 21, 30 (Tabla 7). Otros inhibidores de la síntesis proteica como linezolid y tigeciclina son potencialmente útiles, pero no deben usarse como primera opción debido al riesgo de generación de resistencia antimicrobiana.
Tratamiento empírico de IGPPB nosocomiales, asociadas a cuidados de salud, inmunocompromiso o tratamiento antibiótico 90 días previos (Tabla 8)
Es importante conocer la flora local hospitalaria para elegir los antibióticos. Se debe cubrir SAMR, bacilos Gram negativos con patrón de resistencia y gérmenes anaerobios.
En pacientes inmunodeprimidos, considerar biopsia para cultivo de hongos y micobacterias ya que pueden presentarse etiologías inusuales (mucormicosis, aspergilosis, fusariosis, nocardiosis, micobacterias no tuberculosas).
La clindamicina se recomienda en forma empírica en pacientes con síndrome de shock tóxico o FN.

Meropenem + tigeciclina + colistin se recomiendan ante sospecha de gérmenes multirresistentes (enterobacterias productoras de carbapenemasas, Pseudomonas aeruginosa o Acinetobacter multirresistente o extremadamente resistentes).
Debido a la emergencia de enterobacterias productoras de carbapenemasas en nuestro medio, se debe restringir el uso de carbapenémicos, los que solo deberían ser indicados en situaciones seleccionadas como 38, 39:
• Infecciones urinarias recurrentes o procedimientos urológicos previos, en especial si recibieron cursos de antibióticos
• Antecedentes de colonización por enterobacterias productoras de ß-lactamasas de espectro extendido (E-BLEE)
• Infección de origen nosocomial en unidades con alta prevalencia de E-BLEE
• Procedencia de regiones con portación fecal comunitaria de E-BLEE elevada (Sudeste Asiático 40-60%, China 40% y Mediterráneo oriental 7-50%, esto incluye a viajeros). En nuestro país, y América Latina en general, la portación comunitaria de E-BLEE es alrededor del 10%.
• Tratamiento previo con cefalosporinas de tercera generación, piperacilina-tazobactam o quinolonas (los 90 días previos).
Tratamientos antibióticos dirigidos
Una vez identificada la etiología, debe adecuarse el tratamiento según germen documentado y antibiograma.
Para el S. pyogenes, la recomendación es utilizar penicilina (4 millones de unidades c/4 horas en adultos > 60 kg, o 300 unidades/kg dividido en 4 dosis en niños) asociada a clindamicina (600 a 900 mg c/8 horas en adultos > 60 kg o 40/kg c/8 horas en niños). El uso de clindamicina fue explicado previamente, y la penicilina se utiliza por la posibilidad de que la cepa sea resistente a clindamicina. Cuando las cepas son resistentes a penicilina se recomienda usar carbapenems y en alergia a ß-lactámicos se recomienda usar vancomicina dosificada según peso.
No hay estudios que avalen una duración óptima del tratamiento, se aconseja suspender 72 horas luego de mejoría clínica y cuando no se requieran más cirugías, aunque en casos de bacteriemia se recomienda continuar alrededor de 14 días 3, 4. Cuando la IGPPB es producida por SAMR-CO, la indicación es vancomicina 15 mg/kg EV c/12 horas. Algunas guías recomiendan, en casos graves, dosis de carga 15 a 30 mg/kg y dosis de mantenimiento 30 a 45 mg/kg c/12 horas, según función renal40, linezolid 600 mg c/12 horas, trimetroprimasulfametoxazol 8-12 mg/ (basado en trimetroprima) c/6 horas, ceftarolina 600 mg c/12 horas o daptomicina 4 a 6 mg/kg día 41, todos por vía EV. El agregado de una dosis diaria de gentamicina durante 5 a 7 días, al comienzo del tratamiento, puede ayudar a disminuir la carga bacteriana inicial y acortar la duración de la bacteriemia. En caso de conservar la susceptibilidad a clindamicina, se la puede utilizar en dosis de 600-900 mg c/8 horas, con la precaución de las infecciones por C. difficcile. Por lo tanto, se sugiere suspender la clindamicina para evitar este riesgo si se descarta infección grave por SAMR, S. pyogenes o C. perfringens y si se puede optar por otras drogas con cobertura para anaerobios, tales como piperacilina-tazobactam o meropenem.
El tratamiento de las infecciones por bacterias Gram negativas es complicado y debe ser adecuado al antibiograma, debido al aumento de resistencia a los antibióticos ampliamente utilizados. Para gérmenes que conservan la sensibilidad a cefalosporinas de tercera generación, se puede utilizar piperacilina-tazobactam 4.5 g c/6 horas, o cefepime a dosis de 2 g c/8 horas EV, en algunos casos carbapenemes con actividad anti-pseudomonas, como imipenem o meropenem (existe tendencia a reservarlos para casos seleccionados por la inducción de resistencia a carbapenemes) 42.
En general, en los tejidos, los gérmenes anaerobios (C. perfringens, entre otros) suelen estar asociados a aerobios y a algunas bacterias Gram negativas, y el esquema entonces debe cubrir dichos gérmenes. El Bacteroides fragilis presenta resistencia natural a aminoglucósidos y fluoroquinolonas. Los antibióticos con excelente actividad contra este grupo de gérmenes son: penicilina, clindamicina, tetraciclinas, cloramfenicol, metronidazol, y algunas cefalosporinas. El tratamiento recomendado es ampicilina/sulbactam 3 g c/6 horas o piperacilina-tazobactam 4.5 g c/6 horas EV.
En los últimos años han surgido nuevas moléculas, dirigidas contra SAMR (tilezolid, daptomicina, dalvabancina, oritavancina, telavancina, ceftaroline), algunas no están disponibles en Argentina, presentan alto costo, o pueden generar resistencia. Hay poca experiencia, por lo tanto, las que están disponibles se deben usar solo en las situaciones clínicas que lo ameriten 43-47. También existe poca experiencia con los nuevos antibióticos contra bacilos Gram negativos, recientemente disponibles en nuestro país (ceftolozano-tazobactam, ceftazidima-avibactam) por lo cual deben usarse en casos seleccionados, con pocas opciones terapéuticas, y luego de la interconsulta con el equipo de infectología.
Estudios recientes muestran que, en pacientes críticos, el uso de β-lactámicos (especialmente piperacilina-tazobactam y meropenem) en infusión continua o extendida es seguro, tiene mayor posibilidad de alcanzar los parámetros farmacocinéticos y farmacodinámicos deseados que la administración intermitente y probablemente disminuya la mortalidad, sobre todo en los pacientes más graves.
Por ello se debe considerar la infusión continua o extendida de ciertos fármacos en las IGPPB para optimizar los parámetros mencionados.
Otros tratamientos adyuvantes
Colostomia y/o cistostomia
La decisión de realizar colostomía y/o cistotomía en situaciones específicas como la gangrena de Fournier debe ser evaluada en cada caso 8, 36. En ciertos casos de afectación perineal, la colostomía puede prevenir la contaminación fecal. Los casos de insuficiencia del esfínter anal, incontinencia fecal y contaminación continua de la herida que afecta la cicatrización requieren derivación fecal. La colostomía de derivación es una operación quirúrgica y por lo tanto conlleva riesgos adicionales para el paciente. Utiliza un dispositivo que es una forma de derivación fecal como alternativa a la colostomía. Se trata de un catéter de silicona que dirige la materia fecal lejos de la herida, evitando la contaminación y promoviendo la curación. Las contraindicaciones claras para el uso de este dispositivo incluyen neoplasias rectales, lesiones rectales penetrantes y fístulas 48.
La derivación urinaria puede ser necesaria en casos de inflamación uretral o afectación del pene. La cateterización uretral puede ser suficiente, pero estaría indicada la cistotomía en casos severos.
Una vez estabilizado el cuadro y cuando no se requieran más cirugías, el manejo de grandes soluciones de continuidad de tejidos debe ser realizado por un equipo multidisciplinario.
Sistema de aspiración por vacío o presión negativa
El sistema de cierre asistido por vacío o presión negativa (VAC) es una alternativa prometedora y con buenos resultados en muchos casos 19, 22, 23, 25, 29, 30, 49. El uso del sistema VAC debe plantearse una vez que se ha logrado el control del foco infeccioso 19.
Los estudios en animales y humanos han demostrado que la presión subatmosférica mejora el entorno local de la herida acelerando la curación y reducen el tiempo de cierre de la herida.
En el contexto de infecciones necrotizantes, una vez que se elimina la necrosis, VAC puede ayudar a la curación de heridas fisiológicamente. La presión negativa conduce a un aumento en el suministro de sangre, aumentando la perfusión tisular, reduciendo edema, que absorbe fluidos y exudados, inhibiendo la infección y finalmente secando la herida y, por lo tanto, la migración de células inflamatorias hacia la herida. Adicionalmente, promueve y acelera la formación de granulación de los tejidos.
Oxígeno hiperbárico
El uso de oxígeno hiperbárico es controvertido. No hay datos sustentados en trabajos controlados y aleatorizados en humanos. Hay estudios no aleatorizados que demostraron disminución en la mortalidad cuando se lo utilizó como terapia adyuvante en necrosis clostridiales asociada a desbridamiento y tratamiento antibiótico adecuado 50.
Inmunoglobulinas polivalentes
Las inmunoglobulinas polivalentes actúan neutralizando los antígenos producidos por las toxinas bacterianas e inhibiendo así la proliferación de linfocitos T y la producción por éstos de mediadores de la respuesta inflamatoria que desencadenan un estado de “hiperinflamación” y perpetúan el shock. Las publicaciones sobre la utilidad de la infusión endovenosa de inmunoglobulinas en IGPPB se refieren casi exclusivamente al uso en pacientes con síndrome de shock tóxico asociado a infecciones invasoras por Streptococcus grupo A. La mayoría de los trabajos describen disminución de la mortalidad y de la tasa de amputaciones. En una revisión de Cochrane 2018, la baja calidad de la evidencia de los estudios impidió concluir sobre el descenso en la mortalidad a los 30 días y sobre eventos adversos graves 51. Son necesarios estudios adicionales sobre la eficacia y seguridad del tratamiento con inmunoglobulinas polivalentes antes de recomendar su uso.
En conclusión: Las IGPPB representan un grupo heterogéneo de infecciones de piel y tejidos blandos rápidamente progresivas asociadas con morbilidad y mortalidad significativas.
El desbridamiento quirúrgico inicial temprano, los protocolos hospitalarios para guiar la evaluación rápida del estado clínico, la reanimación temprana y el inicio precoz de antibióticos de amplio espectro mejoran los resultados.
Este complejo problema quirúrgico debe ser tratado en centros respecializados con expertos competentes en su diagnóstico y manejo
El tratamiento a largo plazo de las IGPPB requiere un enfoque multidisciplinario complejo que se extiende mucho más allá del período quirúrgico y de reanimación.
Conflicto de intereses: Ninguno para declarar
Bibliografía
1. Bassetti M, Baguneid M, Bouza E, Dryden M, Nathwani D, Wilcox M. European perspective and update on the management of complicated skin and soft tissue infections due to methicillin-resistant Staphylococcus aureus after more than 10 years of experience with linezolid. Clin Microbiol Infect 2014; 20 (Supl 4): 3-18.
2. Lipsky B, Napolitano L, Moran G, et al. Economic outcomes of inappropriate initial antibiotic treatment for complicated skin and soft tissue infections: a multicenter prospective observational study. Diagn Microbiol Infect Dis 2014; 79: 266-72.
3. Stevens D, Bisno A, Chambers H, et al. Practice guidelines for the diagnosis and management of skin and soft tissue infections: 2014 Update by the Infectious Diseases Society of America. Clin Infect Dis 2014; 59: e10-e52.
4. Bocking N, Matsumoto CL, Loewen K, et al. High incidence of invasive Group A Streptococcal infections in remote indigenous communities in Northwestern Ontario, Canada. Open Forum Infect Dis 2016; 4: ofw243.
5. Parra Caballero P, Pérez Esteban S, Patiño Ruiz ME, Castaneda Sanz S, Garcia Vadillo J. Actualización en fascitis necrotizante. Semin Fund Esp Reumatol 2012; 13: 41-48.
6. Gentile Á, Bakir J, Ensinck G, et al. Infecciones por Staphylococcus aureus meticilino resistente adquirido en la comunidad: hospitalización y riesgo de letalidad en 10 centros pediátricos de Argentina. Arch Argent Pediatr 2018; 116: e47-e53.
7. Red de Vigilancia de la Resistencia a los Antimicrobianos WHONET-Argentina 2016. http://www.whonet.org/DNN/; consultado abril 2020.
8. Esposito S, Bassetti M, Bonnet E, et al. Hot topics in the diagnosis and management of skin and soft-tissue infections. Int J Antimicrob Agents 2016; 48: 19-26.
9. Miller JM, Binnicker MJ, Campbell S, et al. A Guide to Utilization of the Microbiology Laboratory for Diagnosis of Infectious Diseases: 2018 Update by the Infectious Diseases Society of America and the American Society for Microbiology. Clin Infect Dis 2018; 67: 813-6.
10. Chen KC, Lin AC-M, Chong CF, Wang TL. An overview of point-of-care ultrasound for soft tissue and musculoskeletal applications in the emergency department. J Intensive Care 2016; 4: 55.
11. Piso R, Pop R, Wieland M, et al. Low sensitivity of needle aspiration cultures in patients with cellulitis/erysipelas. Springerplus 2016; 5: 1578.
12. Burke VE, Lopez FA. Approach to skin and soft tissue infections in non-HIV immunocompromised hosts. Curr Opin Infect Dis 2017; 30: 354-63.
13. Hansen MB, Rasmussen LS, Svensson M, et al. Association between cytokine response, the LRINEC score and outcome in patients with necrotizing soft tissue infection: a multicentre, prospective study. Sci Rep 2017; 7: 42179.
14. Carbonetti F, Cremona A, Carusi V, et al. The role of contrast enhanced computed tomography in the diagnosis of necrotizing fasciitis and comparison with the laboratory risk indicator for necrotizing fasciitis (LRINEC). Radiol Med 2016; 121: 106-21.
15. Kim KT, Kim YJ, Won Lee J, et al. Can necrotizing infectious fasciitis be differentiated from nonnecrotizing infectious fasciitis with MR imaging? Radiology 2011; 259: 816-24.
16. Hietbrink F, Bode LG, Riddez L, Leenen L, van Dijk MR. Triple diagnostics for early detection of ambivalent necrotizing fasciitis. World J Emerg Surg 2016; 11: 51.
17. QA, Anaya DA. Necrotizing soft tissue infections. Crit Care Clin 2013; 29: 795-806.
18. Zhao JC, Zhang BR, Shi K, et al. Necrotizing soft tissue infection: clinical characteristics and outcomes at a reconstructive center in Jilin Province. BMC Infect Dis 2017; 17: 792.
19. Sartelli M, Guirao X, Hardcastle TC, et al. 2018 WSES/SIS-E consensus conference: recommendations for the management of skin and soft-tissue infections. World J Emerg Surg 2018; 13: 58.
20. Russo A, Concia E, Cristini F, et al. Current and future trends in antibiotic therapy of acute bacterial skin and skin-structure infections. Clin Microbiol Infect 2016; 22 (Suppl 2): S27-S36.
21. Bonne SL, Kadri SS. Evaluation and management of necrotizing soft tissue infections. Infect Dis Clin N Am 2017; 31: 497-511.
22. Hakkarainen TW, Kopari NM, Pham TN, Evans HL. Necrotizing soft tissue infections: review and current concepts in treatment, systems of care, and outcomes. Curr Probl Surg 2014; 51: 344-62.
23. Burnham JP, Koleff MH. Treatment of severe skin and soft tissue infections: a review. Curr Opin Infect Dis 2018; 31: 113-119.
24. Martinez ML, Ferrer R, Torrents E, et al. Impact of source control in patients with severe sepsis and septic shock. Crit Care Med 2017; 45: 11-19.
25. Chennamsetty A, Khourdaji L, Burks F, Killinger KA. Contemporary diagnosis and management of Fournier’s gangrene. Ther Adv Urol 2015; 7: 203-15.
26. Kobayashi L, Konstantinidis A, Shackelford S, et al. Necrotizing soft tissue infections: delayed surgical treatment is associated with increased number of surgical debridements and morbidity. J Trauma 2011; 71: 1400-5.
27. Stevens DL, Bryant AE. Necrotizing soft-tissue infections. N Engl J Med 2017; 377: 2253-65.
28. Bucca K, Spencer R, Orford N, Cattigan C, Athan E, Mc-Donald A. Early diagnosis and treatment of necrotizing fasciitis can improve survival: an observational intensive care unit cohort study. ANZ J Surg 2013; 83: 365-70.
29. Hadeed GJ, Smith J, O’Keeffe T, et al. Early surgical intervention and its impact on patients presenting with necrotizing soft tissue infections: A single academic center experience. J Emerg Trauma Shock 2016; 9: 22-7.
30. Burnham JP, Kirby JP, Kollef MH. Diagnosis and management of skin and soft tissue infections in the intensive care unit: a review. Intensive Care Med 2016; 42: 1899-911.
31. Chen IW, Yang HM, Chiu CH, Yeh JT, Huang CH, Huang YY. Clinical characteristics and risk factor analysis for lower-extremity amputations in diabetic patients with foot ulcer complicated by necrotizing fasciitis. Medicine 2015; 94: e1957.
32. Cheng NC, Wang JT, Chang SC, Tai HC, Tang YB. Necrotizing fasciitis caused by Staphylococcus aureus the emergence of methicillin-resistant strains. Ann Plast Surg 2011; 67: 632-6.
33. Changchien CH, Chen YY, Chen SW, Chen WL, Tsay JG, Chu C. Retrospective study of necrotizing fasciitis and characterization of its associated methicillin-resistant Staphylococcus aureus in Taiwan. BMC Infect Dis 2011; 11: 297.
34. Lopez Furst MJ, De Vedia L, Fernandez S, et al. Prospective multicenter study of community-associated skin and skin structure infections due to methicillin resistant Staphylococcus aureus in Buenos Aires, Argentina. PLoS One 2013; 8: e78303.
35. De Vedia L, Lopez Furst MJ, Scapellato P, Lopardo G, Clara L, Lista N. Tratamiento de las infecciones invasivas por Staphylococcus aureus meticilino resistente adquirido en la comunidad. Actualizaciones en SIDA e Infectología. 2014; 22: 53-63.
36. Horseman MA, Surani S. A comprehensive review of Vibrio vulnificus: an important cause of severe sepsis and skin and soft-tissue infection. Int J Infect Dis 2011; 15: e157-e166.
37. Janda JM, Abbott SL. The genus Aeromonas: taxonomy, pathogenicity, and infection. Clin Microbiol Rev 2010: 23: 35-73.
38. Woerther PL, Burdet C, Chachaty E, Andremont A. Trends in human fecal carriage of extended-spectrum ß-lactamases in the community: toward the globalization of CTX-M. Clin Microbiol Rev 2013; 26: 744-58.
39. Adler A, Katz DE, Marchaim D. The continuing plague of extended-spectrum ß -lactamase–producing Enterobacteriaceae infections. Infect Dis Clin N Am 2016; 30: 347-75.
40. Dzintars K, Jenh Hsu A. Vancomicina. John Hopkins ABX guide, 2018. En: https://www.hopkinsguides.com/hopkins/view/Johns_Hopkins_ABX_Guide/540578/all/Vancomycin; consultado abril 2020.
41. Leong HN, Kurup A, Tan MY, Kwa AL, Liau KH, Wilcox MH. Management of complicated skin and soft tissue infections with a special focus on the role of newer antibiotics. Infect Drug Resist 2018; 11: 1959-74.
42. Al-Hasan MN, Eckel-Passow JE, Baddour LM. Impact of healthcare-associated acquisition on community-onset Gram-negative bloodstream infection: a population-based study: healthcare-associated Gram-negative BSI. Eur J Clin Microbiol Infect Dis 2012; 31: 1163-71.
43. Gonzalez-Ruiz A, Seaton RA, Hamed K. Daptomycin: an evidence-based review of its role in the treatment of grampositive infections. Infect Drug Resist 2016; 9: 47-58.
44. Boucher HW, Wilcox M, Talbot GH, Puttagunta S, Das AF, Dunne MW. Once-weekly dalbavancin versus daily conventional therapy for skin infection. N Engl J Med 2014; 370: 169-79.
45. Corey GR, Kabler H, Mehra P, et al. Single-dose oritavancin in the treatment of acute bacterial skin infections. N Engl J Med 2014; 370: 2180-90.
46. File TM Jr, Wilcox MH, Stein GE. Summary of ceftaroline fosamil clinical trial studies and clinical safety. Clin Infect Dis 2012; 55 (S3): S173-80.
47. Kisgen JJ, Mansour H, Unger NR, Childs LM. Tedizolid: a new oxazolidinone antimicrobial. Am J Health Syst Pharm 2014; 71: 621-33.
48. Singh A, Ahmed K, Aydin A, Khan M, Dasgupta P. Fournier’s gangrene. A clinical review. Arch Ital Urol Androl 2016; 88: 157-64.
49. Lee JY, Jung H, Kwon H, Jung SN. Extended negative pressure wound therapy-assisted dermatotraction for the closure of large open fasciotomy wounds in necrotizing fasciitis patients. World J Emerg Surg 2014; 9: 29.
50. Willy C, Rieger H, Vogt D. [Hyperbaric oxygen therapy for necrotizing soft tissue infections: contra]. Chirurg 2012; 83: 960-72.
51. Hua C, Bosc R, Sbidian E, et al. Interventions for necrotizing soft tissue infections in adults. Cochrane Database Syst Rev 2018; 5: CD011680.
