FRANCISCO J. LARZÁBAL 1, ANDRÉS VILELA 1, SILVIA BRUSCA 1, IRENE SALUZZI 1, GISELA E. GHERGO 1, MARÍA ANTONELA ANGIONO 2
1 Servicio de Clínica Médica, 2 Servicio de Infectología, Hospital Dalmacio Vélez Sarsfield, Buenos Aires, Argentina
Resumen El SARS-CoV-2 es el virus causante de la enfermedad COVID-19, desconocida antes del brote que ocurrió en diciembre de 2019 en Wuhan, China, y desencadenó la actual pandemia. Las manifestaciones de la infección por SARS-CoV-2 son muy variables entre los pacientes. Los peores desenlaces se suelen asociar a edad avanzada y factores de riesgo reconocidos. Entre estos sería razonable considerar los distintos tipos de inmunodeficiencia, en particular la producida por HIV. Sin embargo, no existen hasta el momento, estudios que demuestren que la infección HIV empeore la evolución y el pronóstico de COVID-19. La neumonía por el hongo Pneumocystis jirovecii (antes denominado P. carinii) afecta con mayor frecuencia a inmunodeprimidos y puede tener desenlace fatal. Exponemos el caso de una mujer de mediana edad con síndrome de Raynaud que ingresó con neumonía y durante la internación se le diagnosticó infección simultánea por HIV, SARS-CoV-2 y P. jirovecci. Evolucionó de forma favorable con tratamiento empírico sin requerir maniobras invasivas ni soporte ventilatorio, logrando el alta y seguimiento de forma ambulatoria.
Palabras clave: COVID-19, HIV, Pneumocystis jirovecii
Abstract SARS-CoV-2 causes the disease named COVID-19, which emerged in Wuhan, China, in December 2019 and developed into the current pandemic. The manifestations of SARS-CoV-2 infection are highly variable. The worst outcomes are usually associated with advanced age and known risk factors. Among these, it would be reasonable to consider conditions compromising the immune system, particularly the immunodeficiency associated to HIV. To date, however, there is no evidence of HIV infection worsening the evolution and prognosis of COVID-19. Pneumocystis jirovecii (previously-P. carinii) pneumonia, is a fungal disease that most commonly affects immunocompromised persons and can be life-threatening. Typically, patients at risk are those with any underlying condition altering host immunity. We present the case of a middle-aged woman with Raynaud’s syndrome who was admitted with pneumonia. During hospitalization she was simultaneously diagnosed with infection by HIV, COVID-19 and P. jirovecci. The patient evolved favorably upon empirical treatment without requiring invasive maneuvers or ventilatory support. Outpatient follow-up after hospital discharge was uneventful.
Key words: HIV, Pneumocysti jiroveccii, COVID-19
Dirección postal: Francisco J. Larzábal, Hospital Dalmacio Vélez Sarsfield, Pedro Calderón de la Barca 1550, 1407 Buenos Aires, Argentina
e-mail: Fjlarzabal@gmail.com
Los coronavirus forman parte de una extensa familia de virus y pueden causar enfermedades tanto en animales como en humanos. En estos últimos causan infecciones respiratorias que se manifiestan como un resfriado común o enfermedades más graves tales como el síndrome respiratorio de Oriente Medio (MERS) y el síndrome respiratorio agudo severo (SRAS). El coronavirus SARS-CoV-2 es el causante de la enfermedad llamada COVID-19 (acrónimo de Coronavirus Disease y 19 por el año de descubrimiento), desconocida antes del brote que ocurrió en diciembre de 2019 en la provincia de Wuhan, China, y desencadenó la actual pandemia.
La evolución de la enfermedad es variada y generalmente los peores desenlaces se asocian a edad avanzada y factores de riesgo reconocidos 1. Entre estos sería razonable considerar los distintos tipos de inmunodeficiencia, en particular la producida por HIV. Sin embargo, no existen hasta el momento, estudios que demuestren que la infección HIV empeore la evolución y el pronóstico de COVID-19 2-5.
La neumonía por el hongo Pneumocystis jirovecii (antes denominado P. carinii) afecta con mayor frecuencia a individuos inmunodeprimidos y puede poner en peligro la vida. Es una enfermedad marcadora de Sida. Al comienzo de la epidemia de HIV/Sida se documentaron tasas de infección de hasta el 20% de los pacientes con < 200 células CD4/μl. El diagnóstico es multifactorial y puede incluir sospecha clínica, factores de riesgo, evaluaciones de laboratorio, radiografía o tomografía computarizada de tórax, análisis microbiológico de muestras respiratorias o biopsias pulmonares. Los hallazgos de laboratorio pueden ser inespecíficos y la mención más notable es una lactato-deshidrogenasa sérica elevada en pacientes infectados por el HIV.
La radiografía de tórax típicamente revela infiltrados intersticiales perihiliares bilaterales difusos. Estos cambios se vuelven cada vez más homogéneos a medida que avanza la enfermedad. Otros hallazgos radiográficos son nódulos solitarios o múltiples que pueden progresar hasta convertirse en lesiones cavitarias, infiltrados lobares y en algunos casos neumotórax. Si existe sospecha clínica de infección por P. jirovecii y la radiografía es negativa, se debe realizar tomografía computarizada del tórax que puede mostrar atenuación en vidrio esmerilado o lesiones quísticas. Dado que P. jirovecii no se puede cultivar, el diagnóstico definitivo requiere la detección e identificación del organismo mediante PCR en muestras respiratorias, tinción con colorante de plata o inmunofluorescencia.
En pacientes con factores de riesgo conocidos para neumonía por P. jirovecii debe iniciarse tratamiento cuando exista sospecha clínica y no debe suspenderse mientras estén pendientes los estudios diagnósticos. Se recomienda trimetoprima 15 a 20 mg/kg/día y sulfametoxazol 75 a 100 mg/kg/día por vía oral en 3 dosis divididas.
Para casos moderados a graves se indica trimetoprima y sulfametoxazol en las mismas dosis pero administrados por vía intravenosa cada 6 a 8 horas con cambio a oral cuando el paciente muestra mejoría clínica 6, 7.
Actualmente existen publicaciones con evidencia de asociación entre la coinfección por SARS-CoV-2 y patógenos como P. jirovecii en pacientes sin inmunodeficiencia previa 8-10.
Exponemos el caso de una mujer que ingresó por guardia con neumonía y durante la internación se le diagnosticó infección simultánea por HIV, SARS-CoV-2 y P. jirovecci.
Caso clínico
Mujer de 46 años con antecedentes de tabaquismo y síndrome de Raynaud, quien acudió a la guardia de nuestro hospital refiriendo cuadro de un mes de evolución caracterizado por disnea progresiva hasta CF III/ IV asociado a expectoración mucopurulenta. Al interrogatorio dirigido negó fiebre y refirió haber realizado tratamiento ambulatorio antibiótico con amoxicilina/ ácido clavulánico por 10 días sin resolución del cuadro. Se internó con sospecha de infección respiratoria y con indicación de descartar COVID-19.
A su ingreso se encontraba hemodinámicamente estable, con 84% de saturación en la oximetría de pulso sin oxígeno suplementario que corrigió a 93% con oxígeno por cánula a bajo flujo. Al examen físico estaba lúcida, con buena mecánica ventilatoria y a la auscultación presentaba estertores crepitantes bibasales hasta campo medio. Presentaba edemas de miembros inferiores 3/6 godet (+++).
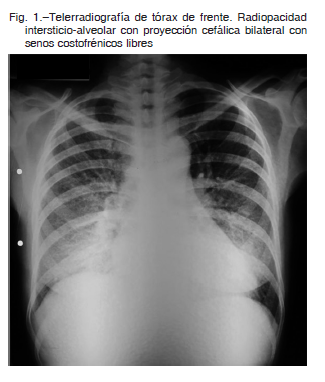
La radiografía de tórax al ingreso mostró opacidades pulmonares bilaterales (Fig. 1). Se realizó test rápido para HIV (Alere determineTM) cuyo resultado fue positivo. Se tomaron hemocultivos, hisopado para rtPCR SARS-CoV-2. Se inició tratamiento empírico con ceftriaxona, azitromicina y trimetoprima- sulfametoxasol asociado a prednisona por hipoxemia.
Fue internada para control evolutivo en sala de aislamiento.
Se recibió informe de RT-PCR SARS-CoV-2 detectable y test confirmatorios para HIV (ELISA y Western Blot) por lo que continuó en aislamiento con requerimiento de oxígeno.
Evolucionó con muguet extensa por lo que se realizó tratamiento con fluconazol y buches con nistatina. Se recibió CD4 3% (CD4 absoluto 67 cel/μl). La tinción de muestra de esputo con técnica argéntica Grocott evidenció quistes compatibles con Pneumocistis jirovecci.
Durante la internación presentó fenómeno de Raynaud en miembros inferiores. Intercurrió con paulatino ascenso de la kalemia asociado a injuria renal aguda AKIN II (creatinina: 0.6 mg/dl hasta 2.64 mg/dl). El sedimento de orina no presentó eosinofiluria ni otra alteración. Teniendo en cuenta la posibilidad de nefritis tubulointersticial aguda o necrosis tubular aguda secundaria a tratamiento con trimetoprima-sulfametoxazol/fluconazol, se decidió rotar esquema antibiótico a primaquina/clindamicina y se difirió el inicio del tratamiento antirretroviral.
Se realizó monitoreo electrocardiográfico por hiperkalemia sintomática y se iniciaron medidas de redistribución endovenosa con solución de insulina 10 unidades y 50 gramos de glucosa. Completó el tratamiento con evolución favorable, logrando disminuir los valores de potasio desde 8 mEq/litro, con ondas T picudas y ensanchamiento de segmento PR y QRS hasta 3.4 mEq/litro con normalización de la alteración electrocardiográfica. El hisopado RT-PCR SARS-CoV-2 al día 21 resultó negativo y, normalizada la función renal, se decidió el alta con seguimiento por consultorio externo.
Discusión
Presentamos el caso de una paciente quien, en el contexto de la pandemia COVID-19, ingresó al hospital con neumonía y durante la internación recibió el diagnóstico de una infección triple: HIV/Sida avanzado, P. jirovecci, patógeno oportunista marcador de Sida, y SARS-CoV-2.
Si bien la afección respiratoria por los dos patógenos individuales SARS-CoV-2 y P. jirovecci es frecuente, son pocas las series que describen la evolución en conjunto.
En el contexto de la actual pandemia por COVID-19, la evidencia de la coinfección con otros patógenos respiratorios adquiere particular relevancia y hace necesario investigar para no atribuir el cuadro clínico exclusivamente a la infección por este nuevo virus. Dos artículos muestran la evolución de pacientes con esta particular asociación 9, 10. En el primer caso 9, se trata de un paciente HIV negativa sin inmunodeficiencia conocida que presenta COVID-19 y evidencia de sobreinfección por P. jirovecci. En el segundo caso 10, el paciente ingresó por COVID-19 con requerimiento de asistencia respiratoria mecánica. Se detectó depleción linfocitaria sugestiva de inmunocompromiso que orientó al diagnóstico de infección HIV y posterior P. jirovecci. Ambos pacientes respondieron favorablemente al tratamiento específico.
Se ha postulado que la evolución de COVID-19 en pacientes con la inmunidad alterada podría verse comprometida, pero han sido descriptos casos en los que la infección por HIV no ha modificado su evolución 2-5. Un artículo reciente menciona posibles hipótesis sobre la evolución de COVID-19 en pacientes con HIV. Por un lado, los antivirales para tratar la infección HIV actuarían también contra el SARS-CoV-2. Pero ese no es el caso de nuestra paciente que no tenía diagnóstico ni tratamiento de HIV. Por otro lado, la deficiencia inmune profunda causada por el HIV actuaría en casos como en nuestro a favor del huésped, impidiendo el desarrollo de las formas graves de COVID-19 asociadas a una respuesta inmune descontrolada 11. Actualmente, los esfuerzos de investigación de profilaxis o tratamiento en base al uso de antirretrovirales y terapias inmunomoduladoras sigue sin evidencia suficiente para su recomendación de forma rutinaria, pero parece ser claro que la inmunidad juega un papel importante en la evolución y el manejo de esta enfermedad 12.
En nuestra paciente se confirmó la coexistencia de infección activa por SARS-CoV- 2 y una enfermedad marcadora de Sida. La detección de la coinfección y su tratamiento podría condicionar la evolución de la enfermedad por COVID. Cabe destacar que existen circunstancias en las cuales el pensamiento unicista clínico habitual es sometido a prueba.
Bibliografía
1. Zhou F, Yu T, Du R, et al. Clinical course and risk factors for mortality of adult in patients with COVID-19 in Wuhan, China: a retrospective cohort study. Lancet 2020; 395: 1054-62.
2. Härter G, Spinner CD, Roider J, et al. COVID-19 in people living with human immunodeficiency virus: a case series of 33 patients. Infection 2020; 1-6. doi: 10.1007/s15010-020-01438-z. Online ahead of print.
3. Blanco JL, Ambrosioni J, Garcia F, et al. COVID-19 in patients with HIV: clinical case series. Lancet HIV 2020; 7: e314-6.
4. Ridgway JP, Farley B, Benoit JL, et al. A case series of five people living with HIV hospitalized with COVID-19 in Chicago, Illinois. AIDS Patient Care STDS 2020; 34: 331-5.
5. Zhu F, Cao Y, Xu S, Zhou M. Co-infection of SARS-CoV-2 and HIV in a patient in Wuhan city, China. J Med Virol 2020; 92: 529-30.
6. Truong J, Ashurst JV. Pneumocystis (Carinii) Jiroveci Pneumonia. [Updated 2020 Jun 7]. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2020 Jan. En: https://www.ncbi.nlm.nih.gov/books/NBK482370/; consultado junio 2020.
7. Byrd KM, Beckwith CG, Garland JM, et al. SARS-CoV-2 and HIV coinfection: clinical experience from Rhode Island, United States. J Int AIDS Soc 2020; 23: e25573.
8. Menon AA, Berg DD, Brea EJ, et al. A case of COVID-19 and Pneumocystis jirovecii coinfection. Am J Respir Crit Care Med 2020; 202: 136-8.
9. Kim D, Quinn J, Pinsky B, Shah NH, Brown I. Rates of co-infection between SARS-CoV-2 and other respiratory pathogens. JAMA 2020; 323: 2085-6.
10. Mang S, Kaddu-Mulindwa D, Metz C, et al. Pneumocystis jirovecii pneumonia and SARS-CoV-2 co-infection in newly diagnosed HIV-1 infection. Clin Infect Dis 2020; ciaa906. doi: 10.1093/cid/ciaa906. Online ahead of print
11. Laurence J. Why aren’t people living with HIV at higher risk for developing severe Coronavirus Disease 2019 (COVID-19)? AIDS Patient Care STDS 2020; 34: 247-8.
12. National Institutes of Health. Available COVID-19 Treatment Guidelines Panel. Coronavirus Disease 2019 (COVID-19) Treatment Guidelines. En: https://www.covid19treatmentguidelines.nih.gov/; consultado julio 2020.
