GABRIELA V. CARRO 1, 2, RUBEN SAURRAL 1, 3, 9, ERICA L. WITMAN 1, 4, JOSÉ D. BRAVER 1, 5, RAÚL DAVID 1, 6, PABLO ALTERINI 1, 7, GABRIELA ILLUMINATI 1, 8, LUISA M. CARRIÓ 1, 9, JULIO C. TORRES 1, 10
1 Comité de Pie Diabético de la Sociedad Argentina de Diabetes (SAD), 2 Unidad de Pie Diabético, Hospital Nacional Profesor Alejandro Posadas, El Palomar, Buenos Aires, Representación de Argentina en D-Foot International, 3 Hospital Municipal de Trauma y Emergencias Dr. Federico Abete, Centro de Diabetes y Enfermedades Metabólicas Dr. A. Maggio, Los Polvorines, Buenos Aires, Argentina, 4 Consultorio de Úlceras y Pie Diabético, Establecimiento Asistencial Gob. Centeno, La Pampa, Argentina, 5 Programa de Pie Diabético, Hospital de Clínicas, Representación de Argentina en D-Foot International, Grupo Neuropatía Autonómica, Asociación Latinoamericana de Diabetes (ALAD), Buenos Aires, Argentina, 6 Servicio de Diabetes, Hospital Perrupato, San Martín, Mendoza, Argentina, 7 Hospital San Martín, Paraná, Entre Ríos, 8 Clínica de Imágenes, Neuquén, 9 Centro Municipal de Diabetes Dr. Alberto Maggio, Hospital de Día de Pie Diabético Malvinas Argentinas, Buenos Aires, Argentina, 10 Servicio de Diabetes y Metabolismo, Hospital Regional de Río Grande, Tierra del Fuego
Resumen El ataque de pie diabético tiene una presentación aguda y grave que representa una amenaza para la conservación del miembro afectado e incluso para la vida del paciente. Es un término que surge por la necesidad de facilitar la identificación de aquellos pacientes que requieren intervención urgente, dándole un sentido de urgencia y gravedad, reforzando el concepto de que “tiempo es tejido”. Se han identificado tres situaciones en las cuales urge este tipo de intervención: el ataque de pie diabético infectado, donde el pie se presenta con una infección grave y con rápida progresión de necrosis que requiere internación, un desbridamiento rápido de tejido desvitalizado, drenaje de colecciones y tratamiento antibiótico; el ataque de pie diabético isquémico que implica isquemia progresiva y evolutiva y requiere revascularización urgente, y la neuroartropatía de Charcot en fase aguda que demanda rápida identificación y descarga. El reconocimiento oportuno de dichas presentaciones es fundamental para iniciar un tratamiento adecuado y mejorar la evolución de los pacientes. En la presente revisión, se realiza una descripción de la fisiopatología, presentación clínica, tratamiento y evolución de los tres tipos de ataque de pie diabético.
Palabras clave: ataque de pie diabético, pie diabético isquémico, neuroartropatía de Charcot, infección en pie diabético
Abstract Diabetic foot attack has an acute and severe presentation that threatens the affected limb and the patient´s life. It is a term that arises from the need to identify those patients that require urgent intervention; it conveys a sense of urgency and severity, reminding the term of “time is tissue”. The classic presentation is that of a severe infected foot with rapidly progressive necrosis that requires urgent surgery to debride all necrotic tissue and purulent collections, providing an adequate antibiotic treatment. Ischemic diabetic foot attack that demands urgent revascularization and the acute Charcot neuroarthropathy for which primacy is given to diagnostic confirmation and off-loading are also consid ered atypical presentations of diabetic foot attack. The aim of identifying these diabetic foot presentations is to promote rapid intervention to provide adequate and effective treatment, avoiding the most feared complication which is the limb amputation. In the present review, a description of the pathophysiology, clinical presentation, treatment and evolution of the three types of diabetic foot attack is made.
Key words: diabetic foot attack, ischemic diabetic foot, Charcot neuroarthropathy, diabetic foot infection
Dirección postal: Gabriela V. Carro, Maison 769, 1714 Castelar, Pcia. de Buenos Aires, Argentina
e-mail: gabivcarro@yahoo.com.ar
• El ataque de pie diabético amenaza la conservación del miembro afectado y la vida del paciente. Requieren intervención urgente: el ataque de pie diabético con infección grave que progresa a necrosis, mediante internación, desbridamiento rápido de tejido desvitalizado, drenaje de colecciones y tratamiento antibiótico; el ataque de pie diabético con isquemia progresiva y evolutiva, mediante revascularización urgente, y la neuroartropatía de Charcot en fase aguda, que demanda rápida identificación y descarga.
• El reconocimiento oportuno de estas presentaciones es fundamental para el tratamiento adecuado. La presente revisión describe la fisiopatología, presentación clínica, tratamiento y evolución de los tres tipos de ataque de pie diabético.
El pie diabético (PD) es una entidad con una incidencia del 2% anual, que se presenta, según estudios europeos, en el 19 al 34% de los pacientes con diabetes mellitus a lo largo de su vida 1. En Latinoamérica, es el motivo de internación en el 3.7% de los casos y en el 20% de los internados con diabetes mellitus 2.
Durante los últimos años ha surgido entre quienes atienden a los pacientes con esta afección, el concepto de ataque de pie diabético (APD). Este término se utiliza para denominar a aquel pie diabético que, por su condición de gravedad e inminente empeoramiento, tiene un mal pronóstico si no es atendido y tratado en forma rápida y adecuada, emulando el concepto de ataque cerebrovascular y ataque cardíaco, utilizados para denotar la gravedad de dichas entidades y la premura con que deben ser tratadas. El término APD ha sido utilizado al menos desde 2013 en el Reino Unido 3 y luego enfatizado por Vas y col. 1, donde se hace una descripción de sus formas de presentación y se define el concepto de “horas de oro”, en referencia a la importancia de las primeras horas en el tratamiento oportuno de APD. Este término confiere un poderoso sentido de la urgencia, tanto para los médicos como para los demás integrantes del equipo de salud.
Durante los últimos años hubo dos avances significativos en la comprensión de la atención del pie diabético. En primer lugar, se comprendió que quienes padecen esta afección experimentan múltiples recaídas y requieren acceder en forma rápida al equipo multidisciplinario cada vez que lo necesiten, para realizar el tratamiento adecuado antes de que la lesión progrese a necrosis o infección grave. En segundo lugar, el diagnóstico temprano de la isquemia y revascularización urgente son fundamentales para mejorar la evolución y disminuir las amputaciones 4.
Los diferentes tratamientos que requiere un paciente con APD incluyen la internación y el inmediato drenaje de colecciones y desbridamiento de tejido esfacelado, descarga, aplicación de antibióticos de amplio espectro en forma endovenosa previa toma de muestras para cultivos y, en algunos casos, revascularización. El fracaso en la identificación de este cuadro y la demora en la instauración de los tratamientos, empeora gravemente el pronóstico y en cuestión de horas o días se puede producir la pérdida del miembro y un alto riesgo de muerte 5.
Existen tres tipos de APD según el artículo de Vas 1:
1. Pie diabético infectado: pie con inflamación aguda, eritema, colecciones, tejido desvitalizado amplio, necrosis húmeda, edema localizado o de todo el miembro, con o sin signos sistémicos de sepsis.
2. Pie diabético isquémico con isquemia progresiva: se trata en general de pacientes con isquemia crítica que ya se encuentran en el final de la evolución, con dolor en reposo, con o sin pérdida de tejido y que han progresado en los últimos días (isquemia evolutiva).
3. Neuroartropatía de Charcot (NC) en fase aguda: se refiere a aquellos pacientes que se presentan con un pie edematoso, eritematoso, por lo general sin dolor (aunque este no es excluyente), que muchas veces consultan a la guardia y son tratados como una celulitis, pero sin indicarles descargar. A menudo no se efectúa el correcto diagnóstico y tienden a presentar luego deformidades que son irreversibles.
Estos últimos dos casos son considerados por Vas y col. como formas atípicas o solapadas de APD.
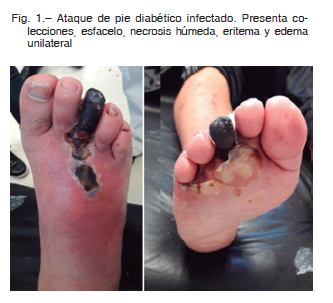
Ataque de pie diabético infectado (Fig. 1)
El APD infectado consiste en un pie diabético que se presenta con una infección grave, por lo general a punto de partida de una úlcera, con una inflamación extensa, presencia de tejido desvitalizado, colecciones purulentas a menudo transfixiantes, compromiso de hueso, articulaciones y tendones, y edema del pie o incluso del miembro afectado. Las causas desencadenantes suelen ser diversas, desde roce por calzado, infección de úlcera por mal perforante plantar, traumatismo, cuerpos extraños y corte de uñas. En el interrogatorio, la persona puede saber en qué momento comenzó la lesión, o la misma puede haber pasado desapercibida, siendo descubierta por un familiar al revisar las medias o al sentir olor fétido.
En cuanto a la fisiopatología de este tipo de infecciones debe tenerse en cuenta la división del pie en compartimientos, que favorece la diseminación de la infección en determinados sentidos. Así es como se puede dividir al pie en 5 compartimientos, 3 rígidos (medial, central y lateral) (Fig. 2), uno interóseo donde se encuentran los metatarsianos y los músculos interóseos y otro dorsal que contiene una delgada capa de tejido celular subcutáneo y los tendones. En presencia de material purulento, esfacelo e inflamación, se puede producir un aumento de la presión en alguno de los compartimientos, compresión de las estructuras vasculares y necrosis de las estructuras distales al mismo, o que dependen de la circulación terminal 6.
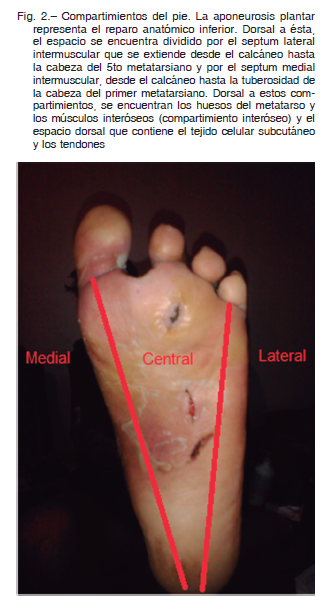
Esto sucede cuando la presión generada excede la presión capilar y por lo tanto se produce la necrosis de los tejidos. La infección produce además vasculitis neutrofílica de las arterias digitales, con posterior trombosis y necrosis del dedo comprometido. Las infecciones se diseminan en el pie a través de los diferentes tendones y sus vainas tendinosas, que son estructuras avasculares, según la localización de la puerta de entrada del agente infeccioso, que es por lo general una úlcera neuropática o traumática. La infección se esparce desde las zonas de mayor presión a las de menor presión, por lo que, si una úlcera infectada se localiza en la planta del pie, tiende a invadir el dorso a través del compartimiento interóseo.
Muchas veces se puede observar osteomielitis de la cabeza de los metatarsianos, en particular cuando la infección es transfixiante. La presentación clínica es variable, puede haber signos sistémicos de infección o cursar sin dolor ni desarrollar fiebre, ni los clásicos signos de sepsis 4. El examen físico se caracteriza por eritema de más de 2 cm, edema localizado o de todo el miembro.
La evaluación clínica junto con la interpretación de los estudios complementarios, evidencia compromiso de estructuras profundas, abscesos y osteomielitis, fascitis o atritis séptica, por lo cual se clasifica como una infección moderada según las guías IDSA (Infectious Diseases Society of America)5 o grave si se acompaña de síntomas sistémicos. La presentación con necrosis de un dedo no implica que haya isquemia del miembro, ya que muchas veces estos pacientes tienen pulsos positivos e índice tobillo-brazo normal. La necrosis distal suele deberse a compresión de la circulación terminal por efecto compartimental o de gérmenes necrotizantes, causando disminución del aporte de oxígeno al tejido, como consecuencia de la demanda metabólica por la infección, o a vasculitis séptica de la circulación cutánea 4. A la palpación puede haber fluctuación y crepitación debido a la presencia de colecciones. Para su evaluación, pueden utilizarse varias clasificaciones, entre ellas San Elián 7, cuyo puntaje evalúa infección, isquemia, topografía de la lesión y neuropatía entre otros aspectos, con un punto de corte > 10 para infecciones moderadas y > 21 para infecciones graves, la clasificación de WIfI 8 en la cual se valora infección, isquemia y características de la herida, que indica riesgo de amputación de 1 a 4 (muy bajo, bajo, moderado y alto) y la de Texas, en la cual 0 a 3 indica profundidad de la lesión y A a D grado de infección e isquemia 9. La clasificación de San Elián suele presentar puntajes mayores a 15 (con amenaza de pérdida parcial del pie, del miembro o incluso de la vida) y cuando se realiza la clasificación de WIfI, la misma arroja por lo general moderada a alta probabilidad de amputación con bajo beneficio de revascularización.
La clasificación de Texas en general corresponde a 3B (herida que penetra hueso con infección sin isquemia).
En el laboratorio, puede aparecer leucocitosis moderada y en general la proteína C reactiva suele estar elevada.
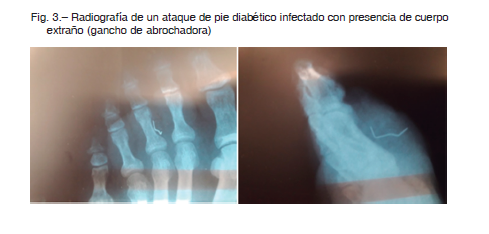
En los casos más graves, puede acompañarse de falla renal. Las radiografías pueden no mostrar en el momento signos de osteomielitis, ya que los cambios iniciales son sutiles y se manifiestan en adultos luego de 2 a 3 semanas del inicio de la misma, cuando se extiende al menos 1 cm y compromete del 30 al 50% del contenido mineral del hueso 10. La radiografía es útil para descartar otras etiologías, encontrar cuerpos extraños (Fig. 3) o para detectar gas. En cuanto al tratamiento, en el caso del APD infectado, se requiere internación y una intervención quirúrgica inmediata, con exploración y remoción de tejido esfacelado, drenaje de colecciones, toma de muestra para cultivo, e inicio rápido de tratamiento con antibióticos de amplio espectro en forma endovenosa, con cobertura de Gram positivos, Gram negativos y anaerobios. Se debe realizar la intervención quirúrgica aún cuando el paciente no haya sido valorado por el cirujano vascular, debiendo removerse de inmediato el foco séptico y descomprimir las zonas afectadas por las colecciones. El cirujano debe tener presente los reparos anatómicos, la división del pie en los compartimientos antes mencionados y la forma de la diseminación de las infecciones según la localización de la puerta de entrada6. Se deben efectuar cultivos de las lesiones infectadas, en lo posible antes de iniciar antibioticoterapia 5. Se recomienda la toma de muestra para cultivo por curetaje del fondo de la úlcera, luego del desbridamiento de tejido necrótico, esfacelado y limpieza de la herida. Otros métodos aceptables son: punción con aguja fina de colecciones, biopsia de tejido y biopsia quirúrgica durante la toilette 5, así como biopsia de hueso remanente en el caso de exéresis de hueso (en general falanges y metatarso distal). El tratamiento antibiótico debe ser iniciado en forma endovenosa a la brevedad, realizando cobertura de amplio espectro para Gram negativos, Gram positivos y anaerobios, y el paciente debe ser internado. Las recomendaciones de la IDSA 5, en relación al esquema inicial para infecciones moderadas a graves, incluyen diferentes antibióticos tales como levofloxacina (con baja cobertura de Staphylococcus aureus), cefoxitina, ceftriaxona, ampicilina sulbactam (aunque este último en nuestro medio tiene baja cobertura de Gram negativos), moxifloxacina, ertapenem, ciprofloxacina con clindamicina, a pesar de la baja evidencia para la clindamicina en infecciones graves por S. aureus, entre otros. En un trabajo realizado en Argentina, la combinación ciprofloxacina con clindamicina cubre solamente el 54% de los gérmenes aislados en cultivos de pie diabético, vía punción por piel sana 11. Del mismo grupo de trabajo, hay datos que indican que la combinación vancomicina más amikacina cubre el 78.3% de los gérmenes cultivados de pacientes en la internación, vancomicina con imipenem el 91.8% de los gérmenes, y vancomicina con piperacilina tazobactam el 78.3% de los gérmenes aislados en cultivos vía punción por piel sana. Luego de la mejoría inicial lograda por el tratamiento combinado de cirugía y antibióticos endovenosos, se podrá ajustar el esquema y evaluar el cultivo de hueso residual y, de ser positivo, deberá continuarse con el tratamiento durante 6 a 12 semanas 5.
La evolución de estos cuadros depende de la velocidad con que se actúe, el drenaje quirúrgico oportuno y el tratamiento antibiótico adecuado. En general, presentan una sustancial pérdida de tejido, pero es posible salvar la extremidad. A menudo se requieren tratamientos locales avanzados, como bomba de presión negativa, plasma rico en plaquetas o factor de crecimiento epidérmico, entre otros, para el tratamiento del lecho quirúrgico (12-14).
Ataque de pie diabético isquémico: isquemia progresiva (Fig. 4)
La presencia de diabetes confiere un estado metabólico anormal que favorece la ateroesclerosis en todo el árbol vascular. Los cambios proaterogénicos incluyen un estado proinflamatorio asociado a alteraciones en las estructuras celulares de los vasos, con predominio de las células del endotelio y del músculo liso. Se producen además cambios reológicos y variaciones homeostáticas que modifican el equilibrio entre la fibrinólisis y la trombosis 15.
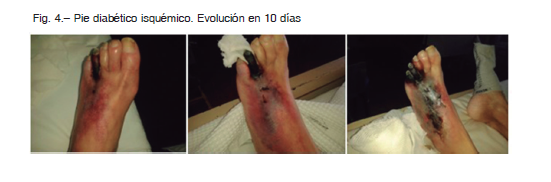
Se produce entonces, en los pacientes con diabetes, ateroesclerosis acelerada e inestabilidad en la placa de ateroma. Es frecuente la afectación prematura de las arterias infrapatelares en forma múltiple, difusa y bilateral, asociada a una mala circulación colateral. La presentación clínica de un paciente con isquemia y diabetes es diferente a la de uno que no tiene diabetes. En el último caso, existe una historia natural de claudicación intermitente, dolor en reposo, úlcera y gangrena. En cambio, en aquellos con neuropatía diabética, los síntomas de isquemia son más sutiles y en general suelen saltear la claudicación y el dolor en reposo para presentarse con gangrena o pérdida de tejido 4. En otros casos, la isquemia puede presentarse complicando la cicatrización de una úlcera neuropática. En el caso de APD isquémico, se presenta con isquemia crítica en el final del espectro, con un deterioro reciente agudo en el cual no es la infección la causante de la progresión.
La presentación clínica puede incluir en general dolor en reposo del pie, o localizado en la zona de isquemia. La piel se ve brillante y a veces eritematosa, sin pelos, con frialdad de la extremidad. Las uñas se encuentran engrosadas.
El eritema aumenta al colgar el pie hacia abajo (hiperemia reactiva) 15. Al elevar el pie a 45 grados desde el decúbito, éste se torna pálido en la planta. Las zonas distales (puntas de los dedos, laterales del pie) pueden estar pálidas o violáceas y tener un retardo en el relleno capilar de más de 2 segundos, aunque este último signo puede verse afectado por la neuropatía autonómica 11.
Pueden existir zonas de necrosis y el paciente, en general, refiere que el cuadro ha empeorado en los últimos días.
La palpación de pulsos pedio y tibial posterior es por lo general negativa y el índice tobillo brazo (ITB) suele ser menor a 0.9, frecuentemente menor a 0.6 y muchas veces la señal del doppler es negativa en una o ambas arterias, aunque se debe tener en cuenta que el ITB puede estar falsamente elevado cuando existe calcificación de Mönckeberg 16. Cuando no hay necrosis o gangrena, las clasificaciones suelen dar valores no muy elevados, tales como 1C o 2C para Texas, entre 11 y 20 para San Elián y la clasificación WIfI puede indicar moderado a alto riesgo de amputación y moderado a alto beneficio de la revascularización, mayor cuando aparecen zonas de necrosis 6-8.
El tratamiento es la internación y la revascularización urgente, ya sea por métodos endovasculares o cirugía, tema que va más allá del objetivo de esta revisión. De no mediar una intervención rápida para revascularizar el miembro, el pie sufrirá la pérdida irreversible de tejido y amputación. Se debe tener en cuenta que en estos pacientes existen factores que empeoran el pronóstico, tales como insuficiencia renal, infección complicando la isquemia, escape arterial pobre, tiempo de evolución del tratamiento con diálisis y gangrena de antepié o de talón 4.
Ataque de pie diabético: neuroartropatía de Charcot en fase aguda (Fig. 5)
La neuroartropatía de Charcot en pacientes con diabetes mellitus es un proceso deformante y destructivo asociado a un aumento de la morbimortalidad a causa de úlceras recurrentes, inestabilidad del pie y amputaciones 17. Se produce como consecuencia de la interacción de diferentes componentes: diabetes, polineuropatía sensitivo motora, neuropatía autonómica, traumatismos y anormalidades metabólicas óseas, que resultan en una condición aguda inflamatoria localizada que produce destrucción ósea, luxaciones y deformidad 18. A partir de un estímulo desconocido, que puede ser un traumatismo, infección o cirugía, se produce un proceso inflamatorio que incrementa la actividad osteolítica, mediada por citoquinas inflamatorias como TNF-a e interleuquina 1B. Estas estimulan la expresión del polipéptido receptor activador del factor NfKB, que consiste en un factor de transcripción nuclear cuya función es producir la maduración de las células precursoras de los osteoclastos 18. Esta osteólisis es responsable de la aparición progresiva de facturas, dislocación y luxación articular, asociada a la pérdida de la sensibilidad que le permite al paciente seguir caminando durante este proceso inflamatorio, provocando un trauma repetitivo que contribuye a la destrucción ósea. En su fase aguda, tanto el examen clínico como los estudios complementarios no presentan hallazgos específicos, motivo por el cual a menudo no es correctamente diagnosticado 19.
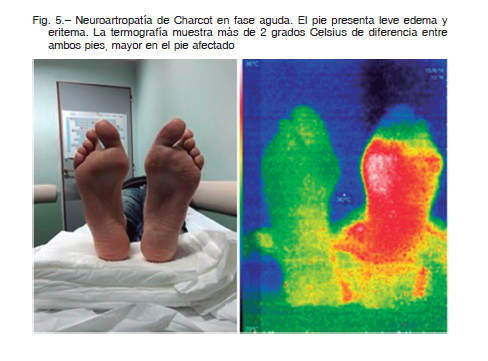
Cuando el paciente se presenta con edema, eritema y aumento de la temperatura del pie, puede ser interpretado como una gota aguda, celulitis, trombosis venosa profunda u osteomielitis. Es por esto que los datos sobre la incidencia y la prevalencia de esta enfermedad son variables 17. Muchas veces son tratados con antiinflamatorios y antibióticos, sin la correcta descarga. En una serie de 68 pacientes, el 25% de los mismos no había sido diagnosticado en forma correcta durante la fase aguda 20. El diagnóstico correcto temprano se basa en una adecuada sospecha clínica por parte del profesional, teniendo presente que los signos y síntomas pueden ser escasos y consistir en edema, eritema y aumento de la temperatura del pie, frecuentemente sin dolor. El pie se presenta caliente y el paciente refiere que se edematiza más cuanto más lo apoya. Al examen físico puede no presentar cambios significativos además del edema. Las localizaciones más frecuentes de la NC se encuentran en las articulaciones metatarso falángica (15%), tarso metatarsiana (40%) o en las articulaciones de medio-pie (30%), talo navicular, calcáneo cuboidea, navículo cuneiforme, aunque algunas veces se localiza a nivel del tobillo (10% de los casos), pudiendo ser confundida con artritis o esguinces 17. Habitualmente, los pulsos son positivos 18, con un ITB mayor a 0.9. Si se cuenta con un termómetro infrarrojo o cámara termográfica se puede detectar una diferencia de más de 2 grados centígrados entre el pie sano y el afectado. En cuanto a los estudios complementarios, las radiografías en la etapa aguda no suelen mostrar cambios. En la resonancia magnética se suelen evidenciar en etapas tempranas cambios sutiles en la grasa y otros tejidos blandos, siendo la misma de utilidad para el diagnóstico diferencial con osteomielitis y para descartar abscesos u otras enfermedades infecciosas. Los parámetros inflamatorios tales como la eritrosedimentación y la proteína C reactiva suelen ser negativos, a diferencia de los procesos infecciosos, en los cuales se encuentran elevados. El tratamiento oportuno consta de la descarga de la zona afectada, consistiendo en yeso de contacto total o bota Walker cuando se localiza en el pie y yeso de contacto total, silla de ruedas o muletas sin ningún apoyo cuando se trata de NC de tobillo.
Esta descarga debe continuar mientras dure el edema y la diferencia de temperatura, hasta que la misma sea menor a 2 grados centígrados, proceso que puede llevar varios meses. A diferencia de las otras dos entidades, no requiere internación ni tratamiento antibiótico. Los bifosfonatos y la calcitonina han sido propuestos para el tratamiento de la NC en su fase aguda, pero no existen evidencias concluyentes para avalar su uso 18. Esto se aplica también para el ultrasonido de baja intensidad y la estimulación eléctrica del crecimiento óseo 17. Cuando la enfermedad se detecta en forma precoz, pueden reducirse las fracturas y la progresión hacia la deformidad si se aplica una correcta descarga, de ahí la importancia de incluirlo dentro del APD, ya que la conducta temprana adecuada implica la reducción del daño que lleva posteriormente a las amputaciones.
Independientemente del tipo de presentación, el APD implica un cuadro que se produce como consecuencia de una infección grave acompañada de una neuropatía sensitivo motora avanzada en el primer caso, isquemia crítica en el segundo caso y neuropatía autonómica grave en el tercero, y es la manifestación del daño provocado durante años por la hiperglucemia y los demás factores de riesgo.
Son pacientes que cursan un pie diabético que puede implicar la pérdida del miembro inferior, sobre todo aquellos con infección o isquemia grave. Las guías NICE de prevención y tratamiento del pie diabético 21 recomiendan que, cuando se trata de enfermos que presentan un pie diabético con amenaza del miembro, como en los casos 1 y 2, o la combinación de ambos (infección e isquemia), deben ser derivados en forma inmediata a un servicio de urgencias, y cada hospital debería tener en su atención de guardia un protocolo con pautas claras para su atención y un consultor que supervise la atención integral de los mismos. Una vez internados, deben ser evaluados dentro de las 24 h por el equipo de pie diabético, quienes guiarán la atención en la internación. Para el resto de los casos, la derivación al equipo de pie diabético deberá realizarse dentro de las 24 h.
Discusión
El APD es un concepto nuevo que se encuentra afianzado entre quienes atienden a los pacientes con pie diabético, y surge con el fin de identificar a aquéllos que representan un elevado riesgo de pérdida del miembro y que, con una adecuada, oportuna y correcta atención, pueden mejorar su pronóstico. Este concepto impone urgencia para la identificación del caso y la rápida toma de decisiones con el fin de evitar la complicación más grave, que es la amputación. Se han identificado 3 tipos de APD (pie diabético infectado, pie diabético isquémico progresivo y NC en fase aguda), cuyo tratamiento precoz puede cambiar el pronóstico, aunque en la práctica existen casos en los cuales se combina isquemia e infección y se requiere el tratamiento de ambas a la vez, siendo estos casos potencialmente los más graves. Identificar estos pacientes es el primer paso para mejorar su atención, aunque se requiere poner en práctica otras medidas, tales como confeccionar protocolos en las guardias con rutas claras de atención de quienes ingresen por un APD, rápida derivación a los equipos multidisciplinarios, evitar demoras burocráticas para el traslado de los pacientes de riesgo, implementar sistemas de referencia y contrarreferencia en base a la gravedad, entre otros. El equipo multidisciplinario debería tener acceso sin restricciones a los servicios para la atención de grandes heridas, hospitalización de urgencia, administración de antibióticos, enfermeras con experiencia en curación de heridas del pie diabético, servicios de diagnóstico y de microbiología, cirugía ortopédica y podológica, cirugía vascular, radiología y ortesis 21,con el fin de mejorar la atención y los resultados de la evolución a corto y largo plazo, disminuyendo las amputaciones y la invalidez que se producen como consecuencia de esta afección.
Agradecimientos: A la Dra. Gabriela Illuminati por su donación para la publicación. Al Dr. Matías Baldini por su ayuda en la redacción. Al Dr. Prashanth Vas, por su estímulo a nuestro trabajo en el Congreso Neurodiab 2019, y a las entidades científicas que permitieron desarrollar el tema en diferentes eventos a lo largo de Latinoamérica. A los Colaboradores (Comité de Pie Diabético de la Sociedad Argentina de Diabetes): Javier Vilte, Natacha Maldonado, Claudia Issa, Rocío Zabala, Paula Balderramo Gil, Héctor Guerrero, María Alejandra Casen, Elizabet Mendez, María Victoria Dicatarina Losada, Claudio Dituro.
Conflicto de intereses: Ninguno para declarar
Bibliografía
1. Vas PRJ, Edmonds M, Kavarthapu V, et al. The diabetic foot attack: “Tis too late to retreat!Int J Low Extrem Wounds 2018; 17: 7-13.
2. Carro GV, Saurral R, Sagüez FS, et al. Pie diabético en pacientes internados en hospitales de Latinoamérica. Medicina (B Aires) 2019; 78: 243-51.
3. Diabetes UK. Putting feet first. Fast track for a foot attack: Reducing amputations. London, England: Diabetes UK; 2013.En: https://www.diabetes.org.uk/professionals/position-statements-reports/specialist-care-for-childrenand-adults-and-complications/fast-track-for-a-foot-attackreducing-amputations; consultado diciembre 2019.
4. Edmonds M. Modern treatment of infection and ischaemia to reduce major amputation in the diabetic foot. Curr Pharm Des 2013; 19:5008-15.
5. Lipsky B, Berendt A, Cornia P, et al. 2012 Infectious diseases society of America. Clinical practice guideline for the diagnosis and treatment of diabetic foot infections. CID 2012: 54; 1679-84.
6. Aragón-Sanchez J, Lázaro-Martínez JL, Pulido-Duque J, et al. From the diabetic foot ulcer and beyond: how do foot infections spread in patients with diabetes?Diabet Foot Ankle 2012; 3: 10.3402/dfa.v3i0.18693.
7. Martínez-De Jesús F. A checklist system to score healing progress of diabetic foot ulcers. IJLEW 2010; 9: 74-83.
8. Mills J, Conte M, Armstrong D, et al. The Society for Vascular Surgery Lower Extremity Threatened Limb Classification System: Risk stratification based on wound, ischemia, and foot infection (WIfI). J VascSurg 2014; 59: 220-34.e2.
9. Armstrong D, Lavery L, Harkless L. Validation of a wound classification system. Diabetes Care 1998; 21: 855-9.
10. Pineda C, Espinosa R, Pena A. Radiographic imaging in osteomyelitis: the role of plain radiography, computed tomography, ultrasonography, magnetic resonance imaging and scintigraphy. Semin Plast Surg 2009; 23: 80-8.
11. Carro G, Carlucci E, Priore G, et al. Infecciones en pie diabético. Elección del tratamiento antibiótico empírico. Medicina (B Aires) 2019; 79: 167-73.
12. Margolis D, Kantor J. Effectiveness of platelet releasate for the treatment of diabetic neuropathic foot ulcers. Diabetes Care 2001; 24: 483-8.
13. Steenvorde P, van Doorn L. Use of autologous platelet-rich fibrin on hard to heal wounds. J Wound Care 2008; 17: 60-4.
14. Tsang M, Wong W, Hung C et al. Human epidermal growth factor enhances healing of diabetic foot ulcers. Diabetes Care 2003; 26: 1856-61.
15. Gibbons G, Shaw P. Diabetic vascular disease: Characteristics of vascular disease unique to the diabetic patient. SeminVascSurg 2012; 25: 89-92.
16. Rooke T, Hisrch A, Misra S, et al. 2011 ACCF/AHA Focused Update of the Guideline for the Management of Patients With Peripheral Artery Disease (Updating the 2005 Guideline): A Report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. Circulation 2011; 124: 2020-45.
17. Wukich D, Sung W. Charcot arthropathy of the foot and ankle: modern concepts and management review. J Diabetes Complications 2009; 23:409-26.
18. Rogers L, Fryckberg R, Armstrong D, et al. The Charcot foot in diabetes. Diabetes Care 2011; 34: 2123-9.
19. Wukich DK, Sung W, Wipf SA, et al. The consequences of complacency: managing the effects of unrecognized Charcot feet. Diabet Med 2011; 28: 195-8.
20. Myerson M, Papa J, Eaton, K, et al. The total contact castfor management of neuropathic plantar ulceration of the foot. J Bone Joint Surg Am 1992; 74: 261-9.
21. Nice guidelines. Diabetic foot problems: prevention and management. En: nice.org.uk/guidance/ng19; consultado agosto 2019.
– – – –
[…] El hombre no es nunca un primer hombre, comienza desde luego a existir sobre cierta altitud de pretérito amontonado. Este es el tesoro único del hombre, su privilegio y su señal. Y la riqueza menor de ese tesoro consiste en lo que de él parezca acertado y digno de conservarse; lo importante es la memoria de los errores que nos permite no cometer los mismos siempre. El verdadero tesoro del hombre es el tesoro de sus errores, la larga experiencia vital decantada gota a gota en milenios. Por eso Nietzsche define el hombre superior como el ser “de la más larga memoria”.
José Ortega y Gasset (1883-1955)
La rebelión de las masas (1930). Buenos Aires; Orbis, 1983. Prólogo para franceses (1937); p 32
