VILMA A. TRIPODORO 1, 2, GABRIEL GOLDRAIJ 3, MARÍA L. DAUD 1, VERÓNICA I. VELOSO 2, MARISA DEL V. PÉREZ 1, 4, EDUARDO L. DE VITO 2, GUSTAVO G. DE SIMONE 1, 4, 5
1 Instituto Pallium Latinoamérica, 2 Instituto de Investigaciones Médicas Alfredo Lanari, Universidad de Buenos Aires, 3 Hospital Privado Universitario de Córdoba, Córdoba, 4 Hospital de Gastroenterología Carlos B. Udaondo, Buenos Aires, 5 Carrera de investigador, Ministerio de Salud, GCBA, Argentina
Resumen para optimizar la atención de pacientes y familias. Se implementó el Programa Asistencial Multidisciplinario Pallium (PAMPA©) basado en estándares del International Collaborative for Best Care for the Dying Person en cuatro fases: inducción, implementación, diseminación y sustentabilidad, en cinco centros de salud en Argentina, entre 2008 y 2018. Se incluyeron 1237 pacientes adultos en situación de últimos días de vida, en seguimiento por equipos de cuidados paliativos entrenados en el PAMPA©. Se efectuó una auditoría antes y después de la ejecución del programa, aún en curso. El rango de medianas de permanencia en los cinco centros desde el inicio de la secuencia hasta el fallecimiento fue de 16 a 178 horas. Se compararon objetivos de cuidado: control de síntomas, comunicación, necesidades multidimensionales, hidratación y nutrición, documentación de intervenciones y cuidados post mortem. El análisis conjunto mostró una mejoría del número de registros (p = 0.001). La comunicación del plan de cuidados con el paciente no mostró diferencias (p = 0.173). Se realizó capacitación y supervisión permanente a los equipos profesionales de quienes se registraron percepciones de la implementación. Los principales emergentes de este análisis cualitativo fueron: actitudes ante el programa, aportes fundamentales, fortalezas, debilidades y definición subjetiva del programa, reconocimiento de las singularidades culturales institucionales y su influencia en el cuidado. El PAMPA© demostró la factibilidad de un modelo de atención para pacientes y familias en final de vida, basado en estándares de calidad internacionales.
Palabras clave: cuidados paliativos, cuidado terminal, secuencias clínicas, calidad de cuidado
Abstract The integrated care pathways for the last days of life propose quality standards optimizing the care of patients and families. The Pallium Multidisciplinary Assistance Program (PAMPA ©) was implemented based on standards of the International Collaborative for Best Care for the Dying Person in 4 phases: induction, implementation, dissemination and sustainability, in five health centres in Argentina, between 2008 and 2018. A total of 1237 adult patients in the last days of life were included and cared for by palliative care teams trained in PAMPA©. An audit was conducted before and after the implementation of the Program, which is still going on. The median range of follow up into five centres from the beginning of the pathway until death varied from 16 to 178 hours. Care goals were compared: symptom control, communication, multidimensional needs, hydration and nutrition, documentation of interventions and post-mortem care. The overall analysis showed an improvement in the number of records (p = 0.001). The goal of communication on care plan to the patient showed no difference (p = 0.173). Continuous training, support and permanent teams supervision were carried out and perceptions and impact of the implementation were registered. The main emerging items of the qualitative analysis were: attitudes towards the program, fundamental contributions, strengths, weaknesses and subjective definition of the program, recognition of institutional cultural singularities and its influence on care. PAMPA© demonstrated its feasibility as a model of end of life care for patients and families, based on international quality standards.
Key words: palliative care, terminal care, clinical pathways, quality care, end of life care
Dirección postal: Vilma A. Tripodoro, Instituto de Investigaciones Médicas Alfredo Lanari, Combatientes de Malvinas 3150, 1427 Buenos Aires, Argentina
e-mail: mail: vilma.tripodoro@gmail.com
El cuidado clínico del paciente que está muriendo promueve, entre otros objetivos, la buena comunicación, el alivio de los síntomas físicos y emocionales y el respeto por las prácticas espirituales de cada familia, y es un derecho humano. Los cuidados paliativos (CP) organizan la atención integral y continua para el alivio del sufrimiento de pacientes con enfermedades avanzadas, particularmente en la situación de últimos días de vida (SUD) 1-4.
Garantizar la calidad de atención con estándares definidos constituye una necesidad de los sistemas de salud.
Un cuidado de fin de vida eficiente comienza con el reconocimiento de la muerte inminente 3-5. Cuando el enfoque médico se basa exclusivamente en tratamientos curativos, las intervenciones fútiles resultan en una peor calidad de vida del paciente y su familia, y un mayor uso de recursos y costos sanitarios 6-9.
Las secuencias clínicas integradas de cuidado para los últimos días de vida permiten optimizar la calidad de atención de los pacientes y sus familias 5, 10. El Liverpool Care Pathway for the dying patient (LCP) fue una de las más difundidas en el mundo 10-14. Desde los años 90, ha sido implementada en más de 20 países, constituyendo un soporte clínico para el cuidado de fin de vida, cualquiera sea el lugar de cuidado (hospital, domicilio u otro). En el 2013, el LCP fue discontinuado en Inglaterra a partir de controversias acerca de su uso en ese país 15. Sin embargo, los principios que lo sustentan, enunciados por la Declaración de Liverpool en el marco del Proyecto European Collaboration to optimise research for the care of cancer patients in the last days of life (OPCARE 9) siguen siendo la base de todo plan de cuidado de calidad 16. En 2014, se conformó un grupo de colaboración internacional: The International Collaborative for Best Care for the Dying Person (The Collaborative), para dar continuidad a la tarea iniciada por el OPCARE 9 y promover un Programa Modelo Internacional 17-19.
En América Latina, menos del 10% de los pacientes que necesitan CP los reciben 20. En Argentina, el 90% de los equipos especializados se concentra en las grandes ciudades, cuyo acceso es limitado e insuficiente 20. Estudios preliminares pusieron de manifiesto que cerca del 65% de los objetivos de calidad propuestos por el LCP no eran alcanzados en la práctica clínica en Argentina 21.
Esto motivó la implementación del Programa Asistencial Multidisciplinario Pallium (PAMPA©) como modelo de atención integral para pacientes en SUD. Hasta nuestro conocimiento no existía en Latinoamérica un programa semejante.
Este trabajo tiene por objetivo comunicar el diseño, los resultados antes y después de la implementación del PAMPA© en Argentina durante 10 años, sustentado en la investigación, la garantía de calidad y los procesos de enseñanza-aprendizaje para el cuidado integral y continuo de pacientes en SUD y sus familias.
Materiales y métodos
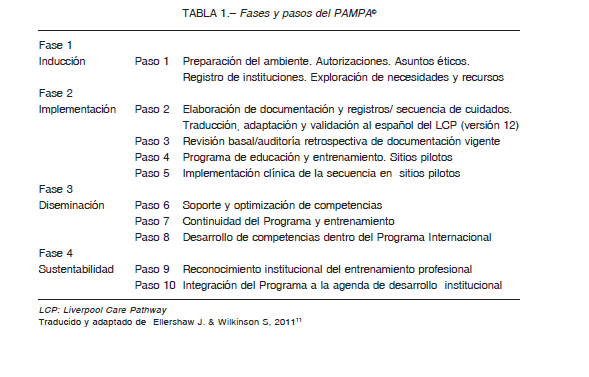
Los centros asistenciales de ejecución del PAMPA©. fueron: Instituto de Investigaciones Médicas Alfredo Lanari (IDIM), Hospital C. Bonorino Udaondo (HBU), Instituto Pallium Latinoamérica (IPL), Hospital Privado Universitario de Córdoba (HPC) en internación (HPCI) y en su programa de atención domiciliaria y CP (HPCD) y el Hospice Buen Samaritano (HBS). El programa se desarrolló en 4 fases consecutivas, constituidas por 10 pasos 17. (Tabla 1).
Todo paciente con diagnóstico de muerte inminente determinó la puesta en marcha de la secuencia de cuidados PAMPA © para esa unidad terapéutica (paciente-familia). La misma consistió en A) evaluación inicial, B) evaluación y cuidados continuos, y C) cuidados post mortem. En la Tabla 2 se describen los objetivos de cuidados en cada una de estas etapas.
En la Figura 1 se observa el tiempo (año) de ingreso al PAMPA© de cada uno de los centros.
Fase 1. Inducción. Paso 1. Consistió en el diseño del PAMPA©. Cada centro se constituyó como miembro del Collaborative, para el cumplimiento de los requisitos del Programa Internacional 17. El PAMPA© recibió la aprobación institucional de cada centro y de los comités de ética correspondientes.
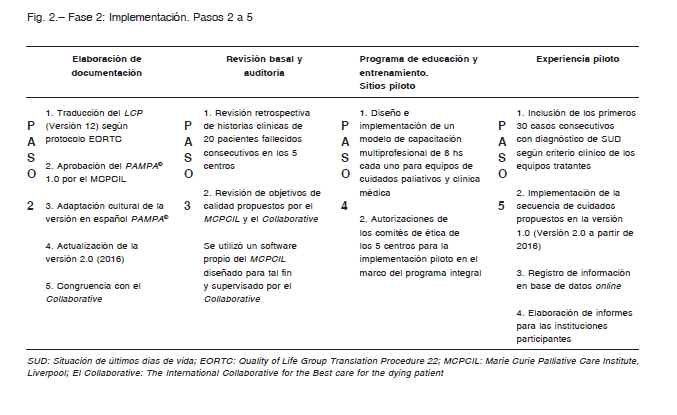
Fase 2. Implementación. Pasos 2 al 5. En la Figura 2 se describen las acciones realizadas en cada paso. La población estuvo compuesta por sujetos mayores de 18 años internados en las salas de clínica médica, terapia intensiva, guardia, oncología, y cuidados domiciliarios, en SUD, que tuvieran seguimiento por los equipos entrenados en el PAMPA©.

El diagnóstico de pacientes en situación de últimos días u horas de vida estuvo basado en la definición de fenómenos propios de la SUD acordada en el OPCARE 916 por consenso de expertos. Se definió como paciente en SUD a aquel con enfermedad incurable avanzada e irreversible, en proceso de morir según criterio clínico consensuado por el equipo interdisciplinario tratante. Siempre que se hayan descartado posibles causas corregibles del estado del paciente, o que las conductas terapéuticas requeridas para ello no se consideraran apropiadas y la presencia de 2 o más de las siguientes situaciones: paciente confinado al lecho; sólo capaz de tomar líquido a pequeños sorbos; estuporoso o en coma; incapaz de tomar medicación por vía oral 16.
Fase 3. Diseminación.
Paso 6. Para el soporte y optimización de las competencias se diseñó la capacitación continua, presencial y a distancia, a través de talleres, foros de discusión, grupos focales, encuestas en línea (online) y video conferencias, a médicos, enfermeros, trabajadores sociales, psicólogos, y voluntarios de los centros involucrados, con y sin experiencia en CP. Los equipos multidisciplinarios fueron supervisados para la aplicación de la secuencia de cuidados.
Paso 7. Con respecto a la continuidad y al entrenamiento, el programa se desarrolló acorde al plan de implementación con un corte de auditoría en los primeros 30 casos para el análisis piloto. Se determinó el logro de los objetivos en la implementación según la etapa evolutiva en cada centro (Fig. 1). Durante esta etapa se indagaron las percepciones de los profesionales involucrados pre y post implementación del PAMPA© 23-25.
Luego de los primeros 100 pacientes asistidos en cada centro, se realizó una encuesta anónima a todos los integrantes de los equipos participantes, explorando los resultados del programa según sus propias experiencias. Se realizó el análisis cualitativo de las respuestas. En 2016, la secuencia fue revisada y actualizada según el proceso de congruencia del Collaborative, a PAMPA© versión 2.017.
Paso 8. Con respecto al desarrollo de las competencias los autores participaron con The Collaborative en la construcción de consensos internacionales sobre el cuidado de pacientes en SUD, asistieron a reuniones anuales en diferentes países donde se delinearon ejes para el desarrollo y la consolidación del trabajo colaborativo 17.
Fase 4. Sustentabilidad. Esta fase dependió del reconocimiento institucional en cada centro, por lo tanto el tiempo para alcanzar estos objetivos fueron variables y continuos. Los resultados preliminares de cada etapa del programa en el IDIM fueron oportunamente presentados 21.
El inicio del PAMPA© fue documentado en las historias clínicas de los asistidos. Se adjuntó la documentación específica con la descripción detallada del cuidado, la toma de decisiones y las intervenciones realizadas para paciente y familia. Los datos demográficos y clínicos se registraron de manera anónima y confidencial y se procesaron con una herramienta específica (CODART©, Care of the dying Audit and Research Tool) 17. Las variables fueron analizadas con el programa estadístico SigmaPlot versión 12 Copyright© 2011 Systat Software Inc. Luego de constatar normalidad (Prueba de Shapiro Wilk), las variables fueron descriptas mediante media y desvío estándar ± DS y mediana y rango intercuartilo (25%-75%) según distribución normal o no, respectivamente.
La edad y las horas de vida fueron expresadas en mediana y rango. Las diferencias en la proporción de registros presentes antes y después de la implementación del programa fueron analizadas mediante la prueba de Chi cuadrado y Z test. Un valor de alfa < 0.005 fue considerado significativo.
Para la creación de las encuestas online a los profesionales involucrados se utilizó una herramienta digital. Para el análisis cualitativo de las respuestas se clasificó la información por categorías de acuerdo a criterios temáticos relevantes.
Resultados
Se comunican los resultados del PAMPA© entre 2008 y 2018. Durante este período, hasta marzo de 2018, fueron asistidos 1237 pacientes. Los fallecidos fueron: 437 (IDIM), 178 (HBU), 255 (IPL), 347 (HPC: 99 internados y 248 en cuidados domiciliarios) y 20 (HBS).
La Tabla 3 presenta los datos demográficos de la población cuyas historias clínicas fueron revisadas durante la Fase 2 Paso 3 (pre implementación) y Paso 5 (post implementación). Por normativa del Modelo Internacional 17 se auditaron 20 historias clínicas de cada uno de los centros intervinientes. No hubo diferencias significativas respecto del sexo, la edad, y el número de pacientes con cáncer entre ambas poblaciones.
La mediana y rango de horas de vida de los auditados en la etapa de post implementación fue: IDIM 25 (1-632), HBU 16 (1-208), IPL 27 (1-348), HPCI 178 (49-399), HPCD 36 (1-191) y HBS 50 (1-223). El Programa sigue en curso.
La Tabla 4 muestra el análisis global de todos los centros y se compara la situación pre y post implementación en relación al registro de los síntomas prevalentes, la prescripción de medicación anticipada para su alivio, la comunicación del plan de cuidados al paciente y la familia, la reevaluación cada 3 días (si correspondiera), la necesidad de hidratación y nutrición artificial, la evaluación de las necesidades espirituales y los cuidados post mortem. La combinación de los 5 centros (1 de ellos con modalidad de atención en internación y en domicilio) y los 10 objetivos de cuidados arrojó un total de 60 áreas de interés para el análisis. Excepto en un solo objetivo, el análisis conjunto mostró una mejoría del número de registros (p = 0.001).
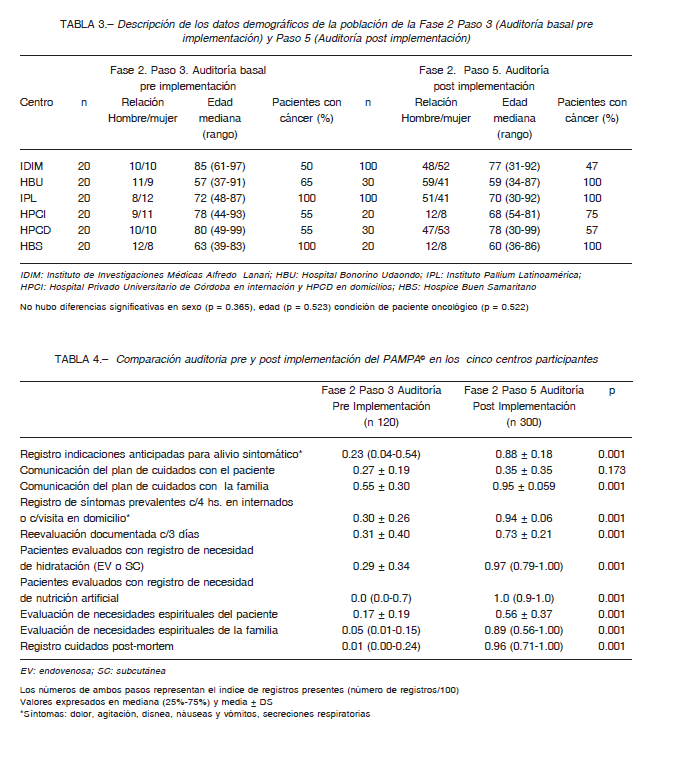
En el análisis desagregado, 47 de las 60 áreas mostraron una mejoría significativa. En 5 áreas (correspondientes a 3 centros) no se observaron cambios debido a que los registros en la situación basal ya estaban presentes.
En otras 8 áreas (correspondientes a 5 centros) el registro sub óptimo inicial persistió luego de la post implementación.
La comunicación del plan de cuidados con el paciente, en conjunto, no mostró diferencias (p = 0.173) y 4 centros no mostraron mejoría del registro de ese objetivo.
Fueron encuestados 41 profesionales integrantes del programa (encuesta on line). La respuesta fue del 100%.
Esta exploración de los aspectos subjetivos corresponde a la Fase 3 Paso 7 (Fig. 1). Las principales categorías emergentes del análisis cualitativo fueron: actitudes ante el programa, aportes fundamentales, fortalezas, debilidades y definición subjetiva del programa: “PAMPA es…” En la Tabla 5 se resumen los resultados.
Discusión
El cuidado de las personas en el final de la vida es un aspecto clave para la atención médica y social 1. El compromiso para mejorar la provisión y el acceso a CP de alta calidad han ganado impulso en los últimos años. Sin embargo, los esfuerzos, la educación y los recursos para alcanzarlo son aún insuficientes 8.
El envejecimiento poblacional, la creciente prevalencia de enfermedades crónicas avanzadas, combinado con el aumento de los costos de salud y sociales, hacen que la gestión eficiente, efectiva y sensible centrada en el paciente en SUD sea una prioridad para el desarrollo socio sanitario sustentable 9. En América Latina, la atención paliativa se caracteriza por la presencia de enormes desigualdades entre los países de la región y dentro de cada país 20, 25. El cuidado en últimas horas o días de vida no es una excepción 26, 27. De acuerdo al Quality of Death Index la Argentina ocupa el número 32 en el ranking internacional y el sexto lugar en América, en relación al análisis de indicadores de calidad de atención al final de la vida 26.
La implementación de un modelo de atención integral para pacientes en SUD basado en una secuencia de cuidados de calidad y un programa de entrenamiento e implementación (PAMPA© en Argentina) es comparable con otras experiencias europeas publicadas 5,13,19,28,29. No hemos encontrado publicaciones similares en Latinoamérica.
Nuestra población estuvo caracterizada por un predominio de adultos con cáncer con una edad mayor a 57 años (mediana, Tabla 3).
Existe poca información en la literatura sobre el momento en que los pacientes son ingresados a la SUD. En nuestro trabajo es posible apreciar una notable diferencia en horas previas a la muerte entre los centros e incluso dentro del mismo centro evaluado. El reconocimiento que un paciente ha ingresado en la fase de muerte es complejo 7.
La literatura no proporciona una base adecuada para una sistemática detección de ese momento mediante la evaluación de los signos y síntomas a través de una herramienta validada. Como consecuencia, puede no ser sorprendente la disparidad de tiempos. El presente trabajo optó por la definición de fenómenos propios de la SUD acordada en el OPCARE 916 por consenso de expertos.
Las diferencias halladas en el presente trabajo pueden ser el resultado de una compleja interacción entre la disponibilidad de recursos profesionales entrenados, habilidades para la comunicación, la perseverancia en intervenciones fútiles, características de los pacientes (oncológicos vs. enfermedades crónicas progresivas) y edad, el lugar de internación (hospital de agudos vs. hospices o cuidados domiciliarios), día y horario en el que debe reconocerse el inicio de esta etapa final, influencias de la familia, etc. Se necesitan más y mejores estudios diseñados para encarar la falta de datos en este campo 7.
Ha sido posible demostrar la factibilidad de aplicar un modelo de atención basado en estándares de calidad reconocidos internacionalmente 17.
La tendencia general de los registros de los 10 objetivos de calidad fue la mejoría aunque no en su totalidad (Tabla 4). No obstante, en algunos centros, en la situación basal ya existían esos registros y por lo tanto no hubo una mejoría que alcanzara significación estadística, o bien los registros iniciales fueron insuficientes o nulos y fue posible hallar mejoría posterior. La comunicación del plan de cuidados con el paciente, en conjunto, no mostró diferencias debido probablemente al deterioro del estado de conciencia. El análisis pormenorizado del comportamiento de cada uno de los centros, excede a los objetivos del presente trabajo.
Estos resultados desagregados son, en el contexto del programa vigente, motivos de revisión, práctica reflexiva e identificación de áreas de mejora.
El PAMPA© proveyó una guía de acción basada en la evidencia para un cuidado de calidad ante la muerte inminente e inevitable 7. Pudo aplicarse a pacientes hospitalarios, domiciliarios y en hospice (casa de CP). Mostró su utilidad en sectores del sistema sanitario público, privado y comunitario.
La exploración de las percepciones de los profesionales ante el final de la vida, y el efecto subjetivo en la participación en el programa, han confirmado su influencia en el cuidado y el reconocimiento de las particularidades culturales de cada lugar 23, 24. El análisis cualitativo de las encuestas a los equipos profesionales arrojó 5 principales emergentes (Tabla 5). En primer lugar, se observó un cambio dramático en las actitudes ante el programa. En coincidencia con otras publicaciones, según la percepción de los profesionales, la utilización de la secuencia facilitó el diagnóstico de SUD, mejoró el control de síntomas, y el reconocimiento de las necesidades emocionales y espirituales del paciente en SUD 29, 30. Permitió además una mayor comunicación con paciente, familia y equipo 31, 32. Promovió la documentación de las intervenciones y la utilización de medicación paliativa, favoreciendo el trabajo interdisciplinario basado en el juicio clínico y centrado en cada unidad terapéutica 33-37.
Respecto de la definición subjetiva del programa con la pregunta “PAMPA es…” (Tabla 5) no disponemos de datos comparables de este ítem en otras publicaciones. Otros estudios identificaron las limitaciones de los profesionales, la falta de tiempo y la fragmentación del cuidado en la práctica como debilidades para la implementación del programa, enfatizando la necesidad de impulsar la capacitación específica 31, 38.
Se concluyó que la formación, el entrenamiento y la supervisión permanentes son imprescindibles, así como la articulación asistencial en los diferentes niveles de atención y el apoyo de la política sanitaria 38, 39.
En nuestra experiencia, al igual que la de otros grupos europeos, el registro sistemático de las intervenciones facilitó la medición de resultados y permitió reconocer áreas de expansión y de futuras investigaciones 37.
Este programa no constituyó en sí mismo una respuesta a la brecha existente entre la necesidad y la provisión de CP en el país 8, 20, 39-41. Sin embargo, los beneficios percibidos impulsaron su aceptación como parte integral del programa de atención paliativa en los 5 centros de implementación 42.
De manera que el PAMPA© incorporó la documentación clínica básica, acorde a los principios internacionales para la mejor atención de la persona próxima a morir y su familia, respaldada por un sólido proceso de implementación y difusión y sustentada en la investigación, la educación y la garantía de calidad 43.
Entre las limitaciones del estudio se debe mencionar la heterogeneidad de los ámbitos de implementación, el diferente perfil poblacional y la diferente composición de los equipos interdisciplinarios de CP. De igual modo, la impronta social y cultural propia de nuestra población, dificulta la extrapolación de las experiencias y percepciones de los profesionales en otros países. Sin embargo, podría constituir un precedente para grupos locales o regionales de condiciones similares.
Se limitó la implementación del programa a una población accesible. La falta de aleatorización y la ausencia de grupo control, imposibilitaron la medición de la efectividad del PAMPA©. Otros estudios futuros podrían explorar la calidad percibida por los familiares de pacientes fallecidos, y determinar la efectividad y calidad mediante índices objetivos de eficacia y costo-efectividad 40, 41, 43, 44.
Concluimos que el PAMPA© es un programa limitado en cuanto al efecto y los recursos, en comparación con la demanda insatisfecha y la carencia en la provisión de estos cuidados en Argentina y en la región 20, 42. A pesar de esto, creemos que nuestra experiencia podrá constituirse como punto de partida, generando resultados que puedan ser comparables entre instituciones o poblaciones de similares características, en el futuro.
Agradecimientos: A los equipos de las instituciones involucradas. A la Dra. G. von Petery, Lic. M. Junín, Lic. G. Grance, Lic. V. Llanos, Dra. Sandra Maceira, Dr. N. Garrigue, Dra. MC. Berenguer, Lic. M. Specos, Lic. L. Acuña, Lic. P. Troncoso y Dr. M. Najún
El PAMPA© recibió subsidios parciales para su implementación e investigación de: Salud Investiga, Beca Dr.Carrillo-Oñativia (2012), Instituto Nacional del Cáncer (2012). Instituto Pallium Latinoamérica y Hospital Universitario Privado de Córdoba.
Conflicto de Intereses Ninguno para declarar
Bibliografía
1. World Health Assembly. Resolution WHA A67.19. ‘‘Strengthening of palliative care as a component of
comprehensive care throughout the life course’’. En: http://apps.who.int/medicinedocs/documents/s21454en/s21454en.pdf; consultado febrero 2019.
2. Ellershaw J, Lakhani M. Best care for the dying patient. BMJ 2013; 347:f4428.
3. Department of Health. End of life care strategy: promoting high quality care for all adults at the end of life. London: Department of Health, 2008.
4. Gomes B, Calanzani N, Curiale V, McCrone P, Higginson IJ. Effectiveness and cost-effectiveness of home palliative care services for adults with advanced illness and their caregivers. Cochrane Database Syst Rev 2013; 6: CD007760.
5. Costantini M, Ottonelli S, Canavacci L, Pellegrini F, Beccaro M. LCP Randomised Italian cluster Trial Study Group. The effectiveness of the Liverpool Care Pathway in improving end of life care for dying cancer patients in hospital. A cluster randomised trial. BMC Health Serv Res 2011; 11: 13.
6. Domeisen Benedetti F, Ostgathe C, Clark J, et al. International palliative care experts’ view on phenomena indicating the last hours and days of life. Supp Care Cancer 2013; 21: 1509-17.
7. Eychmüller S, Domeisen Benedetti F, Latten, Tal K, Walker J, Costantini M. Diagnosing dying in cancer patients a systematic literature review. Eur J Palliat Care 2013; 20: 292-96.
8. Atlas of Palliative Care at the End of Life. En: http://www.thewpca.org/resources/global-atlas-of-palliative-care; consultado febrero 2018.
9. Connor S. Section 2: Palliative Care Programs and Services. En: Gomez-Batiste X. Connor S. eds. Building
integrated Palliative Care Programs and Services. 1st ed. España: Eumo Editorial SAU, 2017, p 175-83.
10. Smeding R, Bolger M, Ellershaw J. International development of the Liverpool Care Pathway for the dying patient. En: Ellershaw J. Wilkinson S. eds. Care of The Dying: A Pathway to excellence. 2nd ed. New York: Oxford University Press, 2011, p 189-206.
11. Ellershaw J, Wilkinson S. Care of the dying: a pathway to excellence. 2nd Rev. Ed, 2011. Oxford: Oxford University Press, pp 15-31.
12. Veerbeek L. Care and quality of life in the dying phase: tThe contribution of the Liverpool Care Pathway for the dying patient. Erasmus University Rotterdam. 2008. En: https://repub.eur.nl/pub/13429/081001_Veerbeek,%20Laetitia.pdf; consultado febrero 2019.
13. Anderson A, Chojnacka I. Benefits of using the Liverpool Care Pathway in end of life care. Nurs Stand 2012; 26: 42-50.
14. Ellershaw J, Fürst C, Lunder U, et al. Care of the dying and the LCP in England: An international perspective. Eur J Palliat Care 2013; 20: 120-3.
15. Neuberger J. Independent Review of the Liverpool Care Pathway. More care, less pathway: A review of the Liverpool Care Pathway. U.D.o.Health. ed. Department of Health. London. England. 2013. En: www.gov.uk; consultado febrero 2019.
16. The OPCARE9 Liverpool Declaration. UK. Germany. The Netherlands. Italy. Sweden. Slovenia. Switzerland. Argentina. New Zealand. 2011. En: https://cordis.europa.eu/docs/results/202/202112/final1-opcare9-final-reportmay-2011-.pdf; consultado febrero 2019.
17. International Collaborative for Best Care for the Dying Person. Discussion Paper. The way forward for the International Collaborative. International Collaborative. Marie Curie Palliative Care Institute Liverpool (MCPCIL). University of Liverpool. UK. 2014. En: https://bestcareforthedying.org/; consultado febrero 2019.
18. Chan R, Webster J. End-of-life care pathways for improving outcomes in caring for the dying.Cochrane Database Syst Rev 2010; 1: CD00886.
19. Beernaert K, Smets T, Cohen J, et al. Improving comfort around dying in elderly people: a cluster randomised controlled trial. Lancet 2017; 390: 125-34.
20. Pastrana T, De Lima L, Wenk R, et al. Atlas de Cuidados Paliativos de Latinoamérica Edición Cartográfica 2012. Houston: IAHPC Press.
21. Veloso V, Tripodoro V. Transformar para cuidar en el final de la vida. Implementación del Programa Asistencial Multidisciplinario Pallium (PAMPA) en el IDIM. V Congreso Internacional de Investigación y Práctica Profesional en Psicología XX Jornadas de Investigación Noveno Encuentro de Investigadores en Psicología del MERCOSUR. Facultad de Psicología 2013. Universidad de Buenos Aires. Buenos Aires. En: http://www.aacademica.org/000-054/63; consultado agosto 2018.
22. Dewolf L, Koller M, Velikova G, Johnson C, Scott N, Bottomley A, on behalf of the EORTC Quality of Life Group. EORTC Quality of Life Group Translation Procedure, 3rd ed. Brussel: EORTC Quality of Life Group Publication, March 2009.
23. Tripodoro V, Luxardo N, Veloso V, et al. Implementación del Liverpool Care Pathway en español en Argentina y en España: exploración de las percepciones de los profesionales ante el final de la vida. Med Paliat 2013; 22: 84-99.
24. Luxardo N. Vindrola Padros C. Tripodoro V. Palliative Care staff perspectives. The challenges of end-of-life care on their professional practices and everyday lives. J Hosp Palliat Nurs 2014; 16: 165-72.
25. De Simone G, Tripodoro V. International development of the Liverpool Care Pathway for the Dying Patient (LCP). En: Ellershaw J. Wilkinson S. eds. Care of The Dying: A Pathway to excellence. 2nd ed. New York: Oxford University Press, 2011, p 195.
26. The 2015 Quality of Death Index Ranking palliative care across the world. A report by The Economist Intelligence Unit En: http://www.eiuperspectives.economist.com/sites/default/files/2015%20EIU%20Quality%20of%20Death%20Index%20Oct%2029%20FINAL_0.pdf.; consultado febrero 2019.
27. Soto Pérez de Celis E, Chavarri Guerra Y, Pastrana T, Ruiz Mensoza R, Bukowsky A, Goss P. End of life care in Latin America. J Glob Oncol 2016; 3: 261-70.
28. Wilkinson A, Johnson C, Walker H, Colgan V, Arnet H, Rai T. Evaluating the Liverpool Care Pathway for care of the terminally ill in rural Australia. Support Care Cancer 2015; 23: 3173-81.
29. Marshall B, Clark J, Sheward K, Allen S. Staff perceptions of end-of-life care in aged residential care: a New Zealand perspective. J Palliat Med 2011; 14: 688-95.
30. Clark J, Sheward K, Marshall B, Allan S. Staff perceptions of end of life care following implementation of the Liverpool Care Pathway for the dying patient in the acute care setting: A New Zealand perspective. J Palliat Med 2012; 15: 468-73.
31. Raijmakers N, Dekkers A, Galesloot C, van Zuylen L, van der Heide A. Barriers and facilitators to implementation of the Liverpool Care Pathway in the Netherlands: a qualitative study. BMJ Support Palliat Care 2015; 5: 259-65.
32. van der Heide A, Veerbeek L, Swart S, van der RIjt C, van der Maas PJ, van Zuylen L. End of life decision making for cancer patients in different clinical settings and the impact of the LCP. J Pain Symptom Manage 2010; 39: 33-43.
33. Veerbeek L, van Zuylen L, Swart S, et al. The effect of the Lierpool Care Pathway for the dying: a multi-centre study. Palliat Med 2008; 22: 145-51.
34. Gibson. S. End of life care pathways in the acute hospital setting in the United Kingdom an integrative review. En: http: //lcpfacts.co.uk/evidence-review;consultado junio 2018.
35. Ellershaw J, Dewar S, Murphy D. Achieving a good death for al. BMJ 2010; 341: c4861.
36. Raijmakers N, Galushko M, Domeisen F, et al. OPCARE9. Quality indicators for care of cancer patients in their last days of life: literature update and experts’ evaluation. J Palliat Med 2012; 15: 308-16.
37. Hodgson SH, Vidal-España F, Rosúa Rodríguez M, Cazorla González RM, Arranz de la Torre A, Martín Roselló ML. Procedimiento de adaptación transcultural al castellano e implementación del Liverpool care pathway for the dying patient (Versión 11) en un centro de cuidados paliativos. Med Paliat 2012; 19: 129-32.
38. Twigger Sh, Yardley S. Hospital doctors’ understanding of use and withdrawal of the Liverpool Care Pathway: A qualitative study of practice-based experiences during times of change. Palliat Med 2017; 23: 833-41.
39. National Institute for Health and Care Excellence. Care of the dying adult in the last days of life NICE guidance NG31. NICE. 2015. En: https://www.nice.org.uk/guidance/ng31; consultado febrero 2019.
40. Mayland CR, Williams EMI, Addington-Hall J, Cox TF and Ellershaw JE. Assessing the quality of care for dying patients from the bereaved relatives’ perspective: the further validation of ‘Evaluating Care and Health Outcomes – for the dying’ (ECHO-D). J Pain Symptom Manage 2014; 47: 687-96.
41. Mason S, Ellershaw JE. OPCARE9: Future directions for optimising the care of cancer patients in the last days of life. Eur J Palliat Care 2012; 19:181-4.
42. Tripodoro V, Rynkiewicz C, Padova S, et al. Atención a personas con enfermedades crónicas avanzadas. Medicina (B Aires) 2016; 76:139-47.
43. Ellershaw JE, Gambles M, Mc Glinchey T. Benchmarking; a useful tool for informing and improving care of the dying? Support Care Cancer 2008; 16: 813-9.
44. Mayland CR, Gerlach C, Sigurdardottir K, et al. Assessing quality of care for the dying from the bereaved relatives’ perspective: Using pre-testing survey methods across seven countries to develop an
international outcome measure. Palliat Med 2019, 10:269216318818299.
