DANIEL SINIAWSKI, WALTER MASSON, EMILIANO ROSSI, JUAN DAMONTE, ANA HALSBAND, RODOLFO PIZARRO
Servicio de Cardiología, Hospital Italiano de Buenos Aires, Argentina
Resumen La reducción del colesterol-LDL (C-LDL) es un objetivo primordial en prevención cardiovascular. Estudios recientes demostraron beneficio clínico al administrar inhibidores de la proprotein convertase subtilisin/kexin-9 (iPCSK9) a pacientes que no habían logrado la meta de C-LDL con estatinas de alta intensidad y ezetimibe, sin embargo el uso de estos fármacos está limitado por su costo. El American College of Cardiology, la Sociedad Argentina de Cardiología y la European Society of Cardiology recomiendan una meta de C-LDL menor a 70 mg/dl en prevención secundaria, determinando umbrales de C-LDL de 70, 100 o 140 mg/dl respectivamente, para iniciar el tratamiento con iPCSK9. Con el objetivo de evaluar el esquema hipolipemiante prescripto en internados por síndrome coronario agudo o revascularización coronaria y analizar la proporción de elegibles para ser tratados con iPCSK9 en un escenario real y simulado, realizamos un estudio que incluyó 351 pacientes con enfermedad coronaria, tomados de una base de datos electrónica de un hospital universitario. El 48.4% recibió estatinas de elevada intensidad, 11.4% ezetimibe y 54.7% no logró la meta de C-LDL menor a 70 mg/dl. Utilizando un modelo de simulación en el que todos serían medicados con estatinas de elevada intensidad y ezetimibe, la elegibilidad para prescribir iPCSK9 fue de 31.1%, 12.8% y 9.1% según los umbrales de C-LDL determinados por las tres sociedades científicas. Nuestro estudio demostró una brecha entre las recomendaciones de los consensos para reducir el colesterol y la práctica habitual que debería ser minimizada para optimizar la relación costo/efectividad en prevención secundaria
Palabras clave: enfermedad coronaria, hiperlipidemias, agentes hipolipidémicos, PCSK9
Abstract Eligibility for the indication of PCSK9 inhibitors according to the recommendations of different scientific societies. LDL-cholesterol (LDL-C) lowering is a primary objective in cardiovascular prevention. Recent studies demonstrated clinical benefit when proprotein convertase subtilisin/kexin-9 inhibitors (PCSK9i) were added to the treatment in patients who had not achieved the LDL-C goal despite being treated with high intensity statins and ezetimibe, however the use of these drugs is limited by their cost. The American College of Cardiology, the Argentine Society of Cardiology and the European Society of Cardiology recommend an LDL-C goal less than 70 mg/dl in secondary prevention, determining thresholds of LDL-C to start treatment with PCSK9i of 70, 100 or 140 mg/dl respectively. In order to evaluate the lipid-lowering regimen prescribed in patients hospitalized for acute coronary syndrome or coronary revascularization and analyze the proportion of eligible to be treated with PCSK9i in a real and simulated scenario, we conducted a study that included 351 patients with coronary disease collected from an electronic database of a university hospital. The 48.4% received high intensity statins, 11.4% ezetimibe and 54.7% did not achieve the LDL-C goal of less than 70 mg/dL. Using a simulation model in which all would be treated with high intensity statins and ezetimibe, the eligibility to prescribe PCSK9i was 31.1%, 12.8% and 9.1% according to the C-LDL thresholds determined by the three scientific societies. Our study demonstrated a gap between the consensus recommendations for LDL-C lowering and the current practice that should be minimized to optimize the cost/effectiveness ratio in secondary prevention.
Key words:coronary disease, hyperlipidemias, hypolipidemic agents, PCSK9
Dirección postal: Dr. Daniel Siniawski, Hospital Italiano de Buenos Aires, Tte. Gral. Juan D. Perón 4190, 1199 Buenos Aires, Argentina
e-mail: daniel.siniawski@hospitalitaliano.org.ar
Los eventos cardiovasculares siguen liderando la lista de muertes a nivel mundial. Posterior a un síndrome coronario agudo (SCA), el riesgo de recurrir en un nuevo evento isquémico es de aproximadamente 20% a los 3 años 1. La evidencia actual proveniente de grandes ensayos clínicos demostró que la disminución del colesterol plasmático reduce la mortalidad cardiovascular, la incidencia de infarto agudo de miocardio, los accidentes cerebrovasculares y la necesidad de revascularización miocárdica.
Las guías de práctica clínica actuales recomiendan que la meta de colesterol de lipoproteínas de baja densidad (C-LDL) debe ser menor a 70 mg/dl en quienes ya han sufrido un SCA 2-4. La estrategia para llegar a dicha meta se basa en el uso de estatinas de alta intensidad (atorvastatina 40-80 mg o rosuvastatina 20-40 mg) en combinación, si se requiere, con ezetimibe 5, 6. El ezetimibe interactúa con el trasportador intestinal de esteroles Niemann-Pick C1-like 1, disminuyendo la absorción intestinal de colesterol y fitoesteroles. Mediante este mecanismo induce una mayor expresión de receptores LDL, reduciendo los niveles plasmáticos de C-LDL.
En la práctica habitual, menos de un tercio logran alcanzar las metas lipídicas recomendadas 7. La falta de tratamiento intensivo, la intolerancia o la hipo-respuesta a las estatinas serían algunos de los motivos que explicarían dichos hallazgos 8.
Los inhibidores de la proprotein convertase subtilisin/kexin-9 (iPSCK9) son anticuerpos monoclonales que inducen reducciones adicionales del C-LDL de aproximadamente 50% al combinarlos con estatinas con o sin ezetimibe9. La PCSK9 se une a los receptores de lipoproteína de baja densidad (LDL), evitando el reciclado y promoviendo la degradación del receptor. Al inhibir la acción de esta enzima, los iPCSK9 aumentan el número de receptores de LDL en el hepatocito y favorecen el secuestro de LDL circulante. Recientemente los estudios FOURIER (Further Cardiovascular Outcomes Research with PCSK9 Inhibition in Subjects with Elevated Risk) y ODYSSEY OUTCOMES demostraron que los iPCSK9 redujeron el riesgo de eventos cardiovasculares 10, 11.
La aprobación de los iPCSK9 por entidades regulatorias de EE.UU. y Europa indujo a que diferentes sociedades científicas presentaran recomendaciones para la indicación de estos anticuerpos monoclonales en pacientes que no respondían adecuadamente a la terapia hipolipemiante convencional 12, 13.
Existen modelos de simulación efectuados en Europa y EE.UU. que estimaron el porcentaje de pacientes potencialmente elegibles para ser medicados con iPCSK9 14-16. En nuestro país, es limitada la información sobre el cumplimiento de las metas lipídicas recomendadas en pacientes con enfermedad coronaria y no existen informes que describan la elegibilidad para los iPCSK9 según las distintas guías.
Teniendo en cuenta los comentarios efectuados, los objetivos de nuestro trabajo fueron: a) describir el esquema hipolipemiante prescripto al año del evento coronario en quienes fueron internados por SCA o revascularización coronaria y determinar el porcentaje que logró la meta de C-LDL <70 mg/dl; b) analizar la proporción de pacientes elegibles para ser tratados con iPCSK9 de acuerdo a las recomendaciones del American College of Cardiology/ National Lipid Association (ACC/NLA) 17, el grupo de trabajo de la European Society of Cardiology/European Society of Atherosclerosis (ESC/EAS)18 y el consenso de la Sociedad Argentina de Cardiología (SAC)19 ; c) analizar la proporción de pacientes elegibles para ser tratados con iPCSK9 de acuerdo a las mismas recomendaciones pero según un modelo de simulación que estime la reducción del C-LDL ajustando la dosis de estatinas a la máxima intensidad y agregando ezetimibe en aquellos que no logren la meta lipídica.
Materiales y métodos
Se realizó un estudio de corte transversal a partir de los datos recolectados de una base de datos secundaria (historia clínica electrónica) del Hospital Italiano de Buenos Aires con una red de centros ambulatorios de atención.
Criterios de inclusión: a) > 21 años que hayan sido internados desde el 1 de enero de 2014 hasta el 31 de enero de 2017 por haber presentado un SCA documentado por cinecoronariografía o por haber requerido una revascularización coronaria mediante angioplastia o cirugía de revascularización miocárdica; b) presentar un perfil lipídico básico a los 12 ± 3 meses del alta hospitalaria. No hubo criterios de exclusión.
Las variables incluidas en el análisis fueron: a) descriptivas: edad, sexo, diagnóstico de egreso, antecedentes de tabaquismo, hipertensión arterial, diabetes mellitus, enfermedad coronaria, accidente cerebro-vascular o enfermedad arterial periférica, índice de masa corporal, medicación hipolipemiante y dosis (estatinas, ezetimibe, fibratos, niacina, omega 3), mialgia o miopatía; b) variables de laboratorio: colesterol total al ingreso, perfil lipídico básico al año (colesterol total, C-LDL, C-HDL, triglicéridos, C-no HDL), glucemia, HbA1c (pacientes con diabetes), creatininemia y creatininfosfoquinasa (CPK).
Criterios de elegibilidad para la indicación de iPCSK9 según distintas recomendaciones:
Para tal fin, se consideraron los diferentes umbrales de C-LDL recomendados por las tres sociedades científicas. Se define como umbral al valor de C-LDL que determina el inicio del tratamiento con iPCSK9: a) ACC/NLA: pacientes con máxima dosis tolerada de estatinas y ezetimibe con un valor de C-LDL > 70 mg/dl 17. b) ESC/EAS; con máxima dosis de estatinas y ezetimibe (de acuerdo con el juicio clínico y recomendación de la guía local) con un valor de C-LDL >140 mg/dl o >100 mg/dl en presencia de un factor de gravedad adicional (hipercolesterolemia familiar, enfermedad aterosclerótica progresiva, enfermedad extensa o diabetes con daño de órgano blanco o algún otro factor de riesgo mayor)18. c) SAC: con máxima dosis tolerada de estatinas y ezetimibe con un valor de C-LDL > 100 mg/dl 19.
Se realizó un modelo de simulación con el objeto de estimar cuál sería el descenso hipotético del C-LDL en un escenario ideal utilizando una dosis intensiva de estatinas (40/80 mg/día de atorvastatina o 20/40 mg/día de rosuvastatina) en pacientes que estuvieran recibiendo dosis menores (el ajuste en los porcentajes de descenso del C-LDL varió entre el 5 y el 15% dependiendo de cuál hubiera sido la dosis basal en condiciones reales). Asimismo, se estimó un descenso del C-LDL de 19%, simulando el efecto teórico de la adición de ezetimibe en quienes no lo recibían 15.
Se exploró la normalidad de las variables analizando la media, desviación estándar, mediana, asimetría y curtosis mediante un histograma, utilizando la prueba de Shapiro-Wilk. Los datos continuos entre dos grupos se compararon con la prueba de la t si la distribución de las variables era normal o con la prueba de Mann-Withney-Wilcoxon si no lo era. El análisis de los datos categóricos se realizó con la prueba de chi cuadrado. Las variables continuas se expresaron como media ± desviación estándar, mientras que las variables categóricas se expresaron como frecuencia absoluta y relativa. Se definió estadísticamente significativo un valor de p < 0.05, trabajando con pruebas a dos colas. Para el análisis estadístico se utilizó el programa STATA 13 (Stata Corp, College Station, TX).
El estudio se realizó siguiendo las recomendaciones en investigación médica sugeridas por la Declaración de Helsinki, las Guías de Buenas Prácticas Clínicas y las normativas legales vigentes. Los miembros del estudio dan garantías de que se implementaron las medidas para proteger la confidencialidad de los datos.
Resultados
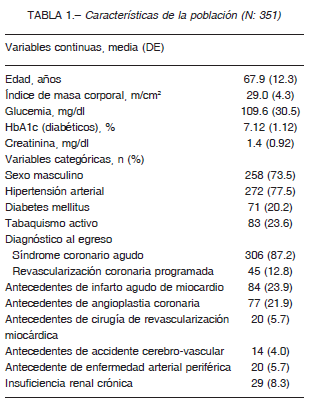
Fueron incluidos 351 pacientes con enfermedad coronaria documentada (73.5% hombres, edad media 67.9 ± 12.3 años). El 87.2% de los pacientes incluidos tuvieron un SCA, el resto una revascularización coronaria programada. Las características de la población pueden observarse en la Tabla 1.
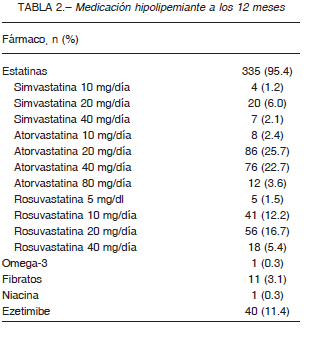
El perfil lipídico al año mostró los siguientes valores: colesterol total 147.0 ± 35.0 mg/dl; C-LDL 75.6 ± 35.0 mg/dl; C-HDL 44.6 ± 11.5 mg/dl, triglicéridos 141.1 ± 81.8 mg/ dl). El 95.7% de los sujetos tomaba estatinas, recibiendo el 48.4% de los casos estatinas de alta intensidad (atorvastatina 40-80 mg/día o rosuvastatina 20-40 mg/día). La medicación hipolipemiante recibida al año del evento coronario puede observarse en la Tabla 2.
El 54.7% no alcanzó la meta de C-LDL < 70 mg/dl propuesta por la mayoría de las guías o recomendaciones. Asimismo, en el 8.8% se documentó intolerancia a las estatinas en el seguimiento. Los efectos adversos observados por el uso de estatinas fueron: elevación en los niveles de CPK en el 5.7%, mialgias en el 5.1% e incremento en las enzimas hepáticas en el 2%.
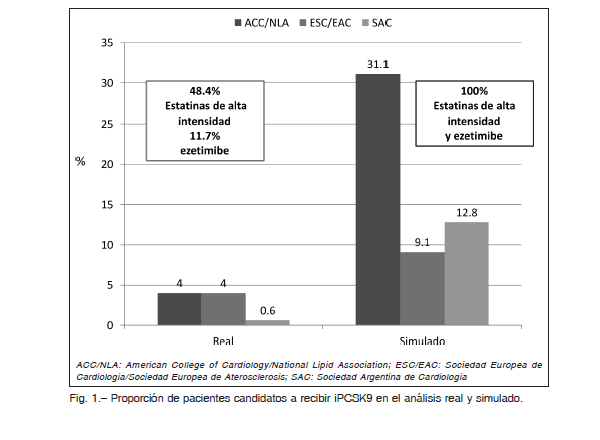
Los pacientes, que, en el escenario real, no estaban tratados con dosis intensivas de estatinas y ezetimibe no se consideraron candidatos para recibir las nuevas drogas, por tal motivo a los 12 meses solo el 4% fueron elegibles para recibir iPCSK9 según las recomendaciones ACC/NLA o las guías ESC/EAS y el 0.6% de los pacientes cumplían con los criterios de elegibilidad recomendados por la SAC.
En el análisis de simulación, contemplando un escenario ideal en donde todos recibían estatinas de alta intensidad más ezetimibe, el porcentaje de sujetos elegibles para recibir los iPCSK9 fue de 31.1%, 9.1% y 12.8% según las recomendaciones ACC/NLA, ESC/EAC y SAC respectivamente.
La proporción de sujetos elegibles para recibir los iPCSK9 en el análisis real y en la simulación pueden observarse en la Figura 1.
Al realizar un análisis de subgrupos según el sexo, el valor de C-LDL al año fue de 74 ± 28.1 mg/dl y 80±30 mg/dl en los hombres y mujeres respectivamente (p 0.086).
El 48.8% de los hombres y el 47% de las mujeres recibía estatinas de alta intensidad al año del evento (p 0.766), mientras que la tasa de utilización de ezetimibe fue baja en ambos sexos (hombres: 10.9%, mujeres 14%, p 0.426).
La intolerancia a las estatinas fue similar en ambos sexos. Al explorar los resultados según el grupo etario, el valor
de C-LDL al año fue de 77.1 ± 28.8 mg/dl y 74.2 ± 28.1 mg/dl en los mayores y menores a 70 años respectivamente (p 0.344). El 42.5% de los mayores de 70 años y el 53.8% de los menores a dicha edad recibía estatinas de alta intensidad al año del evento (p = 0.027), mientras que la tasa de utilización de ezetimibe fue baja en ambos sexos (< 70 años: 13.6%, > 70 años 9.6%, p 0.244). La intolerancia a las estatinas fue informada en el 10.9% y 6.6% de los menores o mayores a 70 años respectivamente (p = 0.156).
Finalmente, analizamos la población según la presencia de diabetes. El valor de C-LDL al año fue de 64.5 ± 26.2 mg/dl y 78.4 ± 28.7 mg/dl en los pacientes con o sin diabetes respectivamente (p <0.001). El 42% de los diabéticos y el 50% no diabéticos recibía estatinas de alta intensidad al año del evento (p 0.228), mientras que la tasa de utilización de ezetimibe fue baja en ambos grupos (diabéticos: 14%; no diabéticos: 11.1%, p 0.497). La intolerancia a las estatinas fue comunicada en el 14% y 7.5% de los pacientes con o sin diabetes respectivamente (p = 0.084).
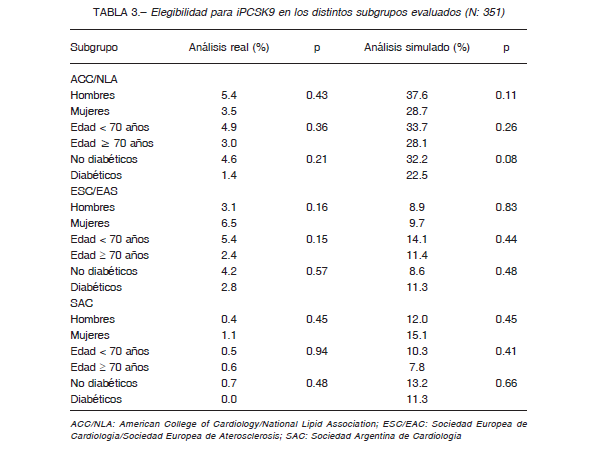
La proporción de sujetos elegibles para iPCSK9 en los diferentes subgrupos evaluados (sexo, edad y diabetes) según las tres recomendaciones, tanto en el análisis real como en el simulado, pueden observarse en la Tabla 3.
Discusión
Este estudio, efectuado en un hospital universitario de alta complejidad, demostró una aceptable adherencia de los médicos y pacientes a las guías para el tratamiento del colesterol publicadas en noviembre de 2013 por el American College of Cardiology/American Heart Association 2. El 48.4% de los pacientes con enfermedad ateroesclerótica coronaria establecida, recibió estatinas de elevada intensidad (atorvastatina 40-80 mg o rosuvastatina 20-40 mg) y solo el 4.3% no estaba tratado con estos fármacos. Solo el 45.3% de la población logró niveles de C-LDL <70 mg/dl, con un nivel plasmático medio al año de 75.6 ± 35 mg/dl. En los diabéticos tipo 2 el nivel plasmático medio al año fue de 64.5 ± 26.2 mg/dl, significativamente menor que el observado en que no lo eran. Este resultado probablemente refleja la mayor concientización de los médicos cardiólogos sobre el beneficio clínico de tratar más intensamente a los diabéticos tipo 2. En mayores de 70 años la indicación de estatinas de potencia elevada fue de 42.5%, un 10% menor a la prescripta en jóvenes. Nuestros resultados superan ampliamente al uso de estatinas de alta intensidad observado en el 27.8% de los enfermos coronarios establecida del registro PINNACLE 18. La encuesta EUROASPIRE V, recientemente presentada en Congreso de la Sociedad Europea de Cardiología, mostró que el 60% de los enfermos coronarios recibía un “esquema hipolipemiante” de alta intensidad, sin embargo, solo el 32% logró la meta de C-LDL <70 mg/dl 19.
A pesar de la eficacia y beneficio clínico de la adición de ezetimibe al tratamiento con estatinas demostrado por el estudio IMPROVE IT 6, la tasa de utilización de este fármaco hipolipemiante fue de solo el 11.4% en nuestro centro. La baja utilización de este recurso terapéutico coincide con informes de registros de EE.UU., siendo aún menor en cohortes europeas y globalmente en Europa según el EUROASPIRE 14, 15, 18, 19.
El segundo objetivo de nuestro estudio fue evaluar la elegibilidad, según los criterios del ACC/NLA, las guías ESC/EAS y el consenso SAC para el tratamiento con iPCSK9, en una cohorte retrospectiva de enfermos coronarios documentada por cinecoronariografía 12, 13, 17.
El bajo porcentaje de elegibilidad para ser tratados con iPCSK9 al año de la internación y en un escenario real se fundamenta en la muy limitada utilización del tratamiento simultáneo con estatinas de alta potencia y ezetimibe; recomendación efectuada por las sociedades científicas como condición previa y ineludible a la indicación de estos nuevos fármacos hipolipemiantes.
Existe coincidencia entre todas las guías para el manejo del colesterol, incluyendo las de nuestro país, que la meta de C-LDL para los sujetos con enfermedad cardiovascular ateroesclerótica debe ser < 70 mg/dl. Sin embargo, el umbral de C-LDL para determinar el inicio del tratamiento con iPCSK9 generalmente no coincide con la costo efectividad efectuada por cada sociedad científica. Los estudios FOURIER y ODYSSEY OUTCOMES demostraron la eficacia y el beneficio clínico del tratamiento con iPCSK9 (evolocumab y alirocumab respectivamente) en pacientes con enfermedad vascular previa y C-LDL > 70 mg/dl 10,11. En el estudio ODYSSEY el beneficio máximo se obtuvo en el subgrupo con C-LDL >100 mg/ dl a pesar de haber sido medicados con estatinas de alta potencia. Este resultado se alinea con las recomendaciones efectuadas por la SAC y según los criterios de la ESC/ EAS, en sujetos con marcadores de riesgo incrementado (enfermedad ateroesclerótica progresiva, diabetes asociada a enfermedad vascular o hipercolesterolemia familiar). Diversos análisis, efectuados previa y posteriormente a los estudios clínicos con iPCSK9, estimaron una relación costo/efectividad inadecuada con los precios actuales de estos fármacos 20-22. Por tal motivo consideramos de interés el tercer objetivo que consistió en analizar la proporción de pacientes elegibles para ser tratados con iPCSK9 de acuerdo con las recomendaciones del ACC/NLA, la ESC/EAS y la SAC, mediante un modelo de simulación que estimó la reducción potencial del C-LDL al optimizar el tratamiento hipolipemiante en pacientes con riesgo cardiovascular muy elevado. En un escenario ideal en intensidad y adicionando ezetimibe en los que superaran el umbral de C-LDL establecido por las ACC/NLA, ESC/ EAC y SAC, la elegibilidad fue de 31.1%, 9.1% y 12.8% respectivamente, porcentajes algo más elevados que los observados en otros estudios 14-16. La heterogeneidad de los umbrales de C-LDL (> 140 en Europa, >100 mg/dl en nuestro país y > 70 mg/dl en los EE.UU.), justifica que en el análisis simulado la proporción de sujetos elegibles sea progresivamente mayor al aplicar los criterios de las guías norteamericanas, argentinas y europeas respectivamente Paradójicamente, en el escenario simulado, con niveles inferidos de C-LDL más bajos, el porcentaje de sujetos elegibles aumentó, debido a que en el escenario real una gran proporción de pacientes no recibían el tratamiento hipolipemiante que recomiendan las guías previamente a la indicación de iPCSK9. No encontramos diferencias estadísticamente significativas en las tasas de elegibilidad cuando efectuamos el análisis de subgrupos según sexo, edad y diagnóstico de diabetes mellitus.
El modelo de simulación utilizando tratamiento intensivo con estatinas y ezetimibe nos permitió demostrar que podríamos incrementar la proporción de pacientes con enfermedad coronaria documentada de alto riesgo que logran la meta de C-LDL < 70 mg/dl de 45% a 69% y si adoptamos como meta un C-LDL < 100 mg/dl de 83% a 87%. Creemos que maximizar el tratamiento hipolipemiante mediante una mayor concientización médica y educación del paciente mejoraría el beneficio clínico y reduciría marcadamente los costos en salud 23, 24.
Consideramos que nuestro estudio presenta algunas limitaciones: 1) se trató de un estudio unicéntrico, sin embargo, consideramos que los pacientes son representativos de la población de la Ciudad de Buenos Aires; 2) el modelo de simulación utilizado implica un escenario terapéutico ideal con adherencia completa del paciente, sin intolerancia y con una respuesta hipolipemiante homogénea al incremento de dosis de estatinas y al agregado de ezetimibe.
En conclusión, nuestro estudio demostró la existencia de una brecha terapéutica entre las recomendaciones de las guías para el tratamiento del colesterol y el tratamiento hipolipemiante utilizado. La proporción de tratados con estatinas de intensidad elevada fue mayor a la observada en encuestas internacionales, sin embargo, no superó el 50% y la indicación de ezetimibe fue muy baja.
Mediante un modelo de simulación que aplicó un esquema de optimización del tratamiento hipolipemiante oral, demostramos que aproximadamente entre 9 y 30% de los pacientes de nuestro hospital con enfermedad coronaria documentada requerirían tratamiento con iPCSK9, según la meta de C-LDL adoptada.
Conflicto de intereses: Daniel Siniawski recibe honorarios por ser consultor de los laboratorios Raffo y Sanofi. Walter Masson recibe honorarios por ser consultor del laboratorio Raffo y disertante de los laboratorios Raffo y Sanofi. El resto de los autores no tienen conflicto de intereses para declarar.
Bibliografía
1. Jernberg T, Hasvold P, Henriksson M, Hjelm H, Thuresson M, Janzon M. Cardiovascular risk in post-myocardial infarction patients: nationwide real world data demonstrate the importance of a long-term perspective. Eur Heart J 2015; 36: 1163-70.
2. Stone NJ, Robinson JG, Lichtenstein AH, et al. 2013 ACC/ AHA guideline on the treatment of blood cholesterol to reduce atherosclerotic cardiovascular risk in adults: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. Circulation 2014;129 (25 Suppl 2): S1-45.
3. Anderson TJ, Grégoire J, Pearson GJ, et al. 2016 Canadian Cardiovascular Society Guidelines for the Management of Dyslipidemia for the Prevention of Cardiovascular Disease in the Adult. Can J Cardiol 2016; 32: 1263-82.
4. Catapano AL, Graham I, De Backer G, et al. 2016 ESC/ EAS Guidelines for the Management of Dyslipidaemias. Eur Heart J 2016; 37: 2999-3058.
5. Cholesterol Treatment Trialists’ (CTT) Collaboration. Baigent C, Blackwell L, Emberson, et al. Efficacy and safety of more intensive lowering of LDL cholesterol: a meta-analysis of data from 170,000 participants in 26 randomised trials. Lancet 2010; 376: 1670-81.
6. Cannon CP, Blazing MA, Giugliano RP, et al. Ezetimibe added to statin therapy after acute coronary syndromes. N Engl J Med 2015; 372: 2387-97.
7. Gencer B, Auer R, Nanchen D, et al. Expected impact of applying new 2013 AHA/ACC cholesterol guidelines criteria on the recommended lipid target achievement after acute coronary syndromes. Atherosclerosis 2015;
239: 118-24.
8. Gencer B, Rodondi N, Auer R, et al. Reasons for discontinuation of recommended therapies according to the patients after acute coronary syndromes. Eur J Intern Med 2015; 26: 56-62.
9. Navarese EP, Kolodziejczak M, Schulze V, et al. Effects of proprotein convertase subtilisin/kexin type 9 antibodies in adults with hypercholesterolemia: A systematic review and meta-analysis. Ann Intern Med 2015; 163: 40-51.
10. Sabatine MS, Giugliano RP, Keech AC, et al. Evolocumab and clinical outcomes in patients with cardiovascular disease. N Engl J Med 2017; 376: 1713-22.
11. Maki KC. The ODYSSEY Outcomes trial: Clinical implications and exploration of the limits of what can be achieved
through lipid lowering. J Clin Lipidol 2018; 5: 1102-5.
12. Landmesser U, Chapman MJ, Farnier M, et al. European Society of Cardiology/European Atherosclerosis Society task force consensus statement on proprotein convertase subtilisin/kexin type 9 inhibitors: practical guidance for use in patients at very high cardiovascular risk. Eur Heart J 2017; 38: 2245-55.
13. Lloyd-Jones DM, Morris PB, Ballantyne CM, et al. 2017 focused update of the 2016 ACC expert consensus decision pathway on the Role of non-statin therapies for LDL-Cholesterol lowering in the management of atherosclerotic cardiovascular disease risk: a report of the American College of Cardiology Task Force on Expert Consensus Decision Pathways. J Am Coll Cardiol 2017; 70: 1785-822.
14. Cannon CP, Khan I, Klimchak AC, Reynolds MR, Sanchez RJ, Sasiela WJ. Simulation of lipid-lowering therapy intensification in a population with atherosclerotic cardiovascular disease. JAMA Cardiology 2017; 2: 959.
15. Gencer B, Koskinas KC, Räber L, et al. Eligibility for PCSK9 Inhibitors According to American College of Cardiology (ACC) and European Society of Cardiology/European Atherosclerosis Society (ESC/EAS) guidelines after acute coronary syndromes. J Am Heart Assoc 2017; 6. pii: e006537.
16. Rallidis L, Triantafyllis A, Iliodromitis E. Eligibility for treatment with PCSK9 inhibitors among patients with stable coronary artery disease presumed to be on maximum hypolipidaemic therapy. Hellenic J Cardiol 2017. pii: S1109-9666 (17) 30451-7.
17. Recomendaciones para el uso de inhibidores de PCSK9. Documento de posición de la Sociedad Argentina de Cardiología. Rev Argent Cardiol 2017; 85 (Supl 6).
18. Pokharel Y, Tang F, Jones P, et al. Adoption of the 2013 American College of Cardiology/American Heart Association cholesterol management guideline in cardiology practices nationwide. JAMA Cardiol 2017; 2: 361-9.
19. Kotseva K. Implementation of cardiovascular disease prevention in daily practice. Insights from EUROESPIRE V. Reaching lipid targets in coronary patients. Temporal trends and state of the art. ESC Congress 2018. En: https://esc365.escardio.org/Congress/ESC-Congress-2018/Implementation-of-cardiovascular-disease-
prevention-in-daily-practice-Insig/24353-implementation-of-cardiovascular-disease-prevention-in-daily-practice-insights-from-euroaspire-v; consultado agosto 2018.
20. Kazi DS, Moran AE, Coxson PG, et al. Cost-effectiveness of PCSK9 inhibitor therapy in patients with heterozygous familial hypercholesterolemia or atherosclerotic cardiovascular disease. JAMA 2016; 316: 743-53.
21. Kazi DS, Penko J, Coxson PG, et al. Updated Cost-effectiveness analysis of PCSK9 inhibitors based on the results of the FOURIER trial. JAMA 2017; 318: 748-50.
22. Institute for Clinical and Economic Review Updates value-based price benchmark for alirocumab, a PCSK9 Inhibitor for Treatment of High Cholesterol. En: https://icer-review. org/announcements/alirocumab-prelim-evidence-update/; consultado noviembre 2018.
23. Pokharel Y, Chinnakondepalli K, Vilain K, et al. Impact of ezetimibe on the rate of cardiovascular-related hospitalizations and associated costs among patients with a recent acute coronary syndrome. Results from the IMPROVE-IT trial (Improved Reduction of Outcomes: Vytorin Efficacy International Trial). Circ Cardiovasc Qual Outcomes 2017; pii: e003201.
24. Almalki ZS, Guo JJ, Alahmari A, Alotaibi N, Thaibah H. Cost-effectiveness of simvastatin plus ezetimibe for cardiovascular prevention in patients with a history of acute coronary syndrome: analysis of results of the IMPROVEIT trial. Heart Lung Circ 2018; 27: 656.
