JUAN MANUEL DUARTE1, FEDERICO RODRÍGUEZ CAIROLI1, IGNACIO SAGUIER PADILLA1,
SILVIA G. RAMOS2, RICARDO E. BARCIA1, CECILIA E. ARÉVALO1
1Sexta Cátedra de Medicina Interna, Hospital de Clínicas José de San Martín, Universidad de Buenos Aires, 2Laboratorio de Inmunología, Unidad de Inmunología e Histocompatibilidad, Hospital Carlos G. Durand, Buenos Aires, Argentina
Resumen La polineuropatía desmielinizante inflamatoria crónica (PDIC) se presenta generalmente con síntomas motores, debilidad tanto en los músculos proximales como en los distales con reflejos globalmente disminuidos o ausentes. La neuritis insulínica es un trastorno caracterizado por dolor agudo de las extremidades, y daño de los nervios periféricos con afectación predominante de las fibras pequeñas, en los pacientes diabéticos sometidos a un rápido control glucémico. El dolor es raro en la PDIC clásica. Describimos el caso de una mujer de 54 años con diabetes mellitus (DB) tipo II, en tratamiento reciente con insulina, que consultó por un cuadro de debilidad e hiperalgesia de los cuatro miembros de dos meses de evolución. Al examen físico presentaba dolor de intensidad 10/10 y alodinia en los cuatro miembros, a niveles proximal y distal, con fuerza muscular reducida de los músculos proximales y arreflexia patelar y aquilea bilateral. Se realizó un estudio electrofisiológico, el cual mostró una polineuropatía sensitiva y motora desmielinizante. Se indicó tratamiento con inmunoglobina humana recombinante, con total remisión del cuadro. Estudios realizados posteriormente demostraron positividad débil de los anticuerpos GM1, GD1a, GD1b y anti-asialo GM1. Previo al alta hospitalaria se recibieron los resultados de VDRL sérica positiva, y FTA-Abs. VDRL en líquido cefalorraquídeo fue negativa por lo que se descartó neurosífilis, indicándose tratamiento con penicilina benzatínica.
Palabras clave: polineuropatía desmielinizante inflamatoria crónica, diabetes
Abstract Chronic inflammatory demyelinating polyneuropathy in a diabetic patient with syphilis. Chronic inflammatory demyelinating polyneuropathy (CIDP) is a disorder characterized by motor symptoms such as weakness in both proximal and distal muscles with globally diminished or absent reflexes. Insulin neuritis is referred as an acute pain in the extremities, due to the damage of peripheral nerves affecting mainly small fibers, in diabetic patients treated with insulin who achieved rapid glycemic control. Pain is unusual in classic CIDP. We report the case of a 54-year-old female patient with type II diabetes mellitus, and a recent onset of insulin therapy, who presented at the emergency room with a 2-month history of weakness and hyperalgesia of extremities. Physical examination showed marked pain and proximal and distal allodynia in the 4 limbs, with reduced muscle strength of the proximal muscles and patellar and achillear areflexia. Electrophysiological study showed sensory and motor polyneuropathy with a demyelinating predominance. Treatment with recombinant human immunoglobin was started, and the patient presented a total remission of the condition. Complementary studies confirmed weak serum positivity of GM1, GD1a, GD1b and anti-asialo GM1. Prior to hospital discharge, results of positive serum VDRL and FTA-Abs were received. VDRL in cerebrospinal fluid was negative, so neurosyphilis was ruled out, and treatment with benzathine penicillin was indicated.
Key words: chronic inflammatory demyelinating polyneuropathy, diabetes
Recibido: 31-X-2017 Aceptado: 4-V-2018
Dirección postal: Dr. Juan Manuel Duarte, Sexta Cátedra de Medicina Interna, Hospital de Clínicas José de San Martín, Av. Córdoba 2351, 1120, Buenos Aires, Argentina
e-mail: jmduarte@hospitaldeclinicas.uba.ar
El dolor es una manifestación cardinal de la neuropatía diabética. La neuropatía inducida por el tratamiento de la diabetes mellitus es aguda y aparece en pacientes sometidos a un rápido control glucémico1. El dolor rara vez es considerado como un síntoma de presentación de la polineuropatía inflamatoria desmielinizante crónica (PDIC)2.
Presentamos el caso de una paciente con diabetes mellitus (DM), que consultó por una neuropatía dolorosa.
Caso clínico
Mujer de 54 años, con antecedentes de diabetes DM tipo II, diagnosticada en febrero de 2016, con valores de hemoglobina glicosilada (HbA1c) de 9.2%. Con posterioridad al inicio del tratamiento con insulina, los valores de hemoglobina glicosilada se redujeron a 6.5% en el curso de dos meses. En ese contexto, comenzó con dolor y alodinia de los cuatro miembros que le causó dificultad para la deambulación, motivo por el cual consultó en nuestra institución.
Al ingreso a la sala de internación se hallaba lúcida y compensada hemodinámicamente. Las pupilas eran isocóricas y los reflejos fotomotor y consensual eran normales. Refirió dolor de intensidad 10/10 y alodinia en los cuatro miembros, a niveles proximal y distal. La fuerza muscular se halló reducida (4/5, escala de la fuerza muscular Medical Research Council) en los músculos proximales. Se comprobó arreflexia patelar y aquilea en forma bilateral. No se hallaron alteraciones de la sensibilidad vibratoria ni de la sensibilidad evaluada con el monofilamento.
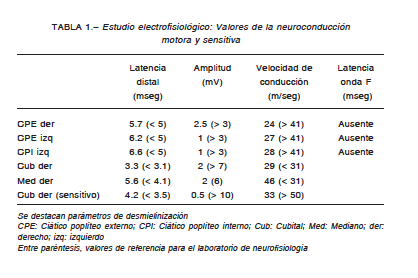
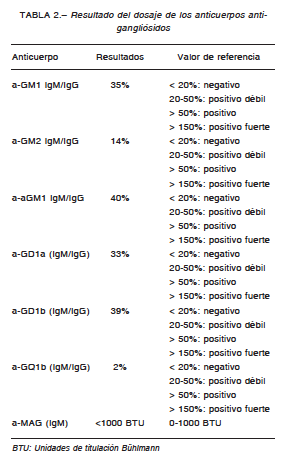
Se indicó la realización de un estudio electrofisiológico, el cual demostró una polineuropatía sensitiva y motora desmielinizante (Tabla 1). Los datos del laboratorio al ingreso demostraron una ligera hipercolesterolemia (235 mg/dl, deseable hasta 200), un aumento del colesterol LDL (146 mg/dl, deseable hasta 100) y de los triglicéridos séricos (308 mg/dl, deseable hasta 150). Ante este cuadro se indicó tratamiento con inmunoglobulina humana endovenosa a una dosis de 2 gramos/kg de peso a pasar en 5 días, obteniéndose una reversión total del cuadro al final del tratamiento. Previo al alta hospitalaria se recibió el resultado de VDRL positiva sérica y FTA-abs (anticuerpos absorbidos fluorescentes anti-treponema) positiva, motivo por el cual se realizó una punción lumbar, cuyos resultados fueron: glucorraquia 66 mg/100 ml, proteinorraquia 60 mg/100 ml, cloruros 129 mEq/l, células 1/mm3 mononucleares, escasos hematíes, campo oscuro, no se observaron espiroquetas, VDRL en líquido cefalorraquídeo negativa; con estos resultados se descartó la neurosífilis. Cabe destacar que este estudio fue realizado posterior a la resolución de la sintomatología tras el tratamiento inmunomodulador. Se indicó tratamiento con dos dosis de penicilina benzatínica intramuscular, con controles serológicos seriados con negatividad de la VDRL. Cuatro meses más tarde tuvo una recaída del cuadro doloroso de los cuatro miembros con una intensidad de 9/10, sin debilidad asociada, pero con dificultad para la deambulación. El cuadro revirtió totalmente luego de un nuevo tratamiento con inmunoglobulinas endovenosas, en dosis de 2 gramos/kg de peso. Treinta días posteriores al alta hospitalaria, se solicitó el dosaje de anticuerpos antigangliósidos en otra institución, cuyos resultados fueron: anti-GM1, anti-asialoGM1, anti-GD1a y anti-GD1b positivos débiles por enzimoinmunoensayo (ELISA) (Tabla 2). La paciente continúa con controles ambulatorios en tratamiento con insulina y ácido tióctico 600 mg.
Discusión
La paciente consultó por sintomatología predominantemente dolorosa, con alodinia, característica de la neuropatía de fibras finas3, que coincidió con la mejoría de los valores de hemoglobina glicosilada debido al tratamiento con insulina. El cuadro, en un primer momento, podría interpretarse como una neuropatía secundaria al tratamiento de la diabetes, previamente denominada neuritis insulínica, descripto por Caravani en 19334. Puede ocurrir en pacientes con DM tipo I o tipo II tratados con insulina, hipoglucemiantes orales o, en raras ocasiones, ante una restricción dietaria estricta que causa una mejoría rápida en el control metabólico de pacientes con una larga historia de hiperglucemia5. El tratamiento de esta entidad consiste en el manejo sintomático, con una mejoría gradual en el tiempo6.
Sin embargo, el examen electrofisiológico de la paciente fue compatible con una neuropatía sensitiva y motora desmielinizante. Teniendo en cuenta el curso de la evolución sindromática y los criterios clínicos y electrofisiológicos propuestos por la Federación Europea de las Sociedades Neurológicas y la Sociedad de Nervio Periférico, el cuadro fue interpretado como una variante atípica de polineuropatía desmielinizante inflamatoria crónica (PDIC): ausencia de ondas F en tres nervios, reducción significativa de la velocidad de conducción en cuatro nervios, evolución mayor de dos meses; la manifestación atípica corresponde a la presencia de dolor como síntoma cardinal7, 8. Con el tratamiento inmunomodulador se obtuvo una rápida reversión de la sintomatología, con una recaída a los cuatro meses y una nueva respuesta tras la administración de inmunoglobulinas endovenosas. La polineuropatía diabética distal clásica resulta de la pérdida axonal debido a la microangiopatía de los vasa nervorum,
edema axonal, deterioro del transporte axonal y deterioro de la vaina de mielina9: la demostración de un daño axonal primario por electrofisiología o histología es más indicativo de una neuropatía diabética. Lotan y col propusieron una puntuación al sumar los criterios diagnósticos de PDIC en pacientes con DM: en este caso, el curso de evolución de menos de seis meses, el compromiso motor proximal, el compromiso de los miembros superiores, el buen control metabólico, además de más de los signos electrofisiológicos mencionados previamente. El puntaje total fue de 11 puntos, con criterio diagnóstico definitivo de PDIC en una paciente con DM10.
La obtención, posterior al tratamiento inmunomodulador, de un resultado de VDRL positiva en suero, confirmada con FTA-Abs, obligó a la búsqueda de neurosífilis, la cual no fue demostrada tras el análisis del líquido céfalo-raquídeo. Cabe destacar la mejoría del cuadro neurológico tras la administración de inmunoglobulinas endovenosas, previo al diagnóstico de sífilis. Hallamos en la literatura el informe de un caso de PDIC secundaria a neurosífilis que revirtió con penicilina endovenosa: en ese caso, la presencia del agente infeccioso fue demostrada en el líquido céfalo-raquídeo11.
El dolor como forma de presentación de PDIC es poco frecuente. En un estudio retrospectivo de 27 pacientes, Boukhris y col. describieron cinco de ellos cuya presentación clínica fue el dolor: en cuatro de tipo radicular, y en el restante, alodinia y parestesias distales1. Topa y col. describieron el caso de un hombre de 54 años con DM tipo II en tratamiento con hipoglucemiantes orales que consultó por dolor quemante y alodinia en los miembros inferiores y síntomas autonómicos de tres meses de evolución, en el cual se diagnosticó PDIC, con mejoría tras el tratamiento inmunomodulador12.
La asociación de PDIC y DM es motivo de controversia: hay autores que no demostraron una asociación epidemiológica entre PDIC y DM13; sin embargo, otros trabajos sugieren que la prevalencia de PDIC tiende a ser mayor en los pacientes con DM14.
La presencia de autoanticuerpos no ha sido considerada como un marcador útil en la PDIC clásica; sin embargo, se han asociado determinados anticuerpos antigangliósidos en algunos subtipos de PDIC14. Los resultados positivos débiles de los anticuerpos anti-GM1, anti-asialo GM1, anti-GD1a y anti-GD1b en este caso podrían correlacionarse con la variante descripta.
En conclusión, la PDIC puede ser una forma de presentación de neuropatía sensitiva de fibras finas. Presentamos el caso de una paciente con DM tipo II y PDIC, y planteamos los diferentes diagnósticos diferenciales.
Conflicto de intereses: Ninguno para declarar
Bibliografía
1. Cuenca Hernández R, Segura Galindo A, Martínez Acebes E. Neuropatía inducida por el tratamiento de la diabetes o neuritis insulínica. Neurología 2016.En: http://dx.doi.org/10.1016/j.nrl.2016.06.007; consultado octubre 2017.
2. Boukhris S, Magy L, Khalil M, Sindou P, Vallat JM. Pain as the presenting symptom of chronic inflammatory demyelinating polyradiculoneuropathy (CIDP). J Neurol Sci 2007; 254: 33-8.
3. Devigli G, Tugnoli V, Penza P, et al. The diagnostic criteria for small fiber neuropathy: from symptoms to neuropathology. Brain 2008; 131: 1912-5.
4. Caravati CM. Insulin neuritis: Case report. Va Med Mon 1933; 59: 745-6.
5. Gibbons CH, Freeman R. Treatment-induced neuropathy of diabetes: an acute, iatrogenic complication of diabetes. Brain 2015; 138: 43-52.
6. Hwang YT, Davies G. “Insulin neuritis” to “treatment-induced neuropathy of diabetes”: new name, same mystery. Pract Neurol 2015; 16: 53-5.
7. Joint Task Force of the EFNS and the PNS. European Federation of Neurological Societies/ Peripheral nerve Society guideline on management of chronic demyelinating polyradiculoneuropathy: report of a joint task force of the European Federation of Neurological Societies and the Peripheral Nerve Society- first revision. J Peripher Nerv Syst 2010; 15: 1-9.
8. Van den Bergh PY, Hadden RD, Bouche P, et al. European Federation of Neurological Societies/ Peripheral Nerve System Society guideline on management of chronic inflammatory demyelinating polyradiculoneuropathy: report of a joint task force of the European federation of Neurological Societies and the Peripheral Nerve Society- first revision. Eur J Neurol 2010; 17: 356-63.
9. Olmos PR, Niklitschek S, Olmos RI, Faundez JI, et al. A new physiopathological classification of diabetes neuropathy. Rev Med Chile 2012; 140: 1593-605.
10. Lotan I, Hellman MA, Steiner I. Diagnostic criteria of chronic inflammatory demyelinating polyneuropathy in diabetes mellitus. Acta Neurol Scand 2015; 132: 278-83.
11. Kararizou E, Anagnostou E, Kapaki E, Davaki P. Chronic inflammatory demyelinating polyneuropathy associated with neurosyphillis. Am J Med Sci 2015; 349: 90-1.
12. Topa A, Dubbioso R, Iodice R, Santoro L, Manganelli F. Chronic inflammatory demyelinating polyneuropathy mimicking an acute painful diabetic neuropathy. Neurol Sci 2015; 36: 1509-10.
13. Chió A, Piano F, Calvo A, et al. Comorbidity between CIDP and diabetes mellitus: only a matter of chance? Eur J Neurol 2009; 16: 752-4.
14. Bril V, Bianchette CM, Noone JM, Runken MC, Gelinas D, Russell JW. The dilemma of diabetes in chronic inflammatory demyelinating polyneuropathy. J Diabetes Complications 2016; 30: 1401-7.
15. Bourque PR, Chardon JW, Massie R. Autoimmune peripheral neuropathies. Clin Chim Acta 2015; 449: 37-42.
– – – –
La Tapa
Claudio Pietrasanta
Fotografía: Nebulosa NGC 6334
Conocida como Pata de Gato debido a su forma, es una nebulosa de emisión situada a unos 5500 años luz, con una extensión aproximada de 50 años luz. Su color rojizo se debe a la ionización de átomos de hidrógeno. Las estrellas en las cercanías de la nebulosa son de una masa 10 veces más grande que nuestro sol y tienen solo unos cuantos millones de años. La zona es hogar de varias estrellas recién nacidas enterradas profundamente en el polvo, lo que torna dificultoso su estudio. Asombra la burbuja roja inferior, que parece ser una estrella expeliendo una gran cantidad de materia a alta velocidad, casi al final de su vida, o el remanente de una estrella que ya explotó.
Esta nebulosa se encuentra en la constelación de Escorpio y fue descubierta por el astrónomo John Herschel en 1837, quien la visualizó en el observatorio de Cabo Buena Esperanza, Sudáfrica.
La presente foto fue tomada en el Complejo Astronómico el Leoncito (CASLEO) en la provincia de San Juan, por Claudio Marcelo Pietrasanta, argentino, docente de fotografía astronómica de la Asociación Argentina Amigos de la Astronomía, lugar donde se formó con una montura EQ6 telescopio Newton 200 x 1000, una cámara Canon 60 D modificada, telescopio guía y cámara guía Starlight Lodestar. La foto tiene un total de 5 horas de exposición.
Esta y otras fotos del autor pueden verse en la Asociación Argentina Amigos de la Astronomía en Av. Patricias Argentinas 550, Ciudad Autónoma de Buenos Aires, Argentina
https://www.amigosdelaastronomia.org/
